Autor :Bisero Elsa Delia1,2,* Luque Graciela Fabiana1,2 Melillo Karina Claudia1,2 Messere Gabriela Carina1,3
1 Hospital Nacional Prof. A. Posadas. Departamento Materno Infantil. Servicio de PediatrĂa. El Palomar. Partido de MorĂłn. Pcia. De Bs. As. Argentina. 2 Hospital Nacional Prof. A. Posadas. NeumonologĂa Infantil 3Hospital Nacional Prof. A. Posadas. GastroenterologĂa Infantil
Correspondencia :* Dra. Elsa Delia Bisero. E-mail: elsibisero@yahoo.com.ar
Resumen
La
tuberculosis (TB) intestinal y peritoneal es una enfermedad regional, crĂłnica,
especĂfica, generalmente secundaria a TB pulmonar avanzada. Mayormente adopta
la forma localizada en el tejido linfoide ileal. El
diagnĂłstico puede sospecharse por los sĂntomas, los antecedentes del paciente y
las pruebas de imagen, entre ellas radiografĂa de tĂłrax, tomografĂa axial
computarizada y ecografĂa. La confirmaciĂłn precisa realizar una colonoscopia y
toma de biopsia para demostraciĂłn de granulomas caseificantes
y del bacilo ĂĄcido-alcohol resistente.
Presentamos
un caso de un niĂąo que consulto por absceso perianal y fĂstula, tratado como
enfermedad intestinal inflamatoria y cuya radiografĂa de tĂłrax motivĂł la
sospecha y estudio de TB.
Palabra
clave: Tuberculosis
pediĂĄtrica, Tuberculosis diseminada, Tuberculosis intestinal, Tuberculosis extrapulmonar, FĂstula rectal, Absceso rectal
Abstract
Intestinal and peritoneal
tuberculosis (TB) is a regional, chronic, specific disease, generally secondary
to advanced pulmonary TB. It is mostly localized at the ileal
lymphoid tissue. The diagnosis may be suspected due to the symptoms, the
patient's history, and imaging tests, such as chest x-ray, computerized axial
tomography and echography. For confirmation, it is necessary to perform a
colonoscopy and a biopsy sample to show caseating
granulomas and the acid-alcohol resistant bacillus.
We present the case of a child
who consulted for a perianal abscess and fistula that were treated as
inflammatory bowel disease, whose chest x-ray encouraged the suspicion and
study of TB.
Key
word: Pediatric tuberculosis, Disseminated tuberculosis, Intestinal tuberculosis,
Peritoneal tuberculosis, Fistula rectal, Rectal abscess
IntroducciĂłn
La
tuberculosis gastrointestinal es una forma de tuberculosis extra pulmonar
grave. Su incidencia es variable segĂşn la poblaciĂłn estudiada. Suele tener
afectaciones abdominales mĂşltiples, originando diversas formas de presentaciĂłn
que obligan a realizar un exhaustivo diagnĂłstico. La regiĂłn ileocecal
representa el sitio anatĂłmico mĂĄs frecuentemente afectado, seguida por el
yeyuno y el Ăleon, la localiÂzaciĂłn en otros sitios, como la anorectal es poco frecuente. La ultrasonografĂa,
tomografĂa, endoscopĂa, histologĂa y microbiologĂa son los pilares de la
exploraciĂłn. La instauraciĂłn de un tratamiento oportuno y precoz evita las
secuelas.
Caso clĂnico
Paciente masculino de 14 aĂąos de edad. Presenta lesiĂłn dolorosa abscedada en regiĂłn perianal (de mĂĄs de 1 mes de evoluciĂłn), medicado en otro centro mĂŠdico con cifrofloxacina mĂĄs metronidazol, sin respuesta al tratamiento.
Ingresa
a nuestro hospital refiriendo pĂŠrdida de peso de 5 kg en los Ăşltimos 3 meses,
registros febriles esporĂĄdicos, mal estado general, presentando 2 o 3
deposiciones desligadas por dĂa, sin moco ni sangre, persistencia de la lesiĂłn
abscedada con trayecto fistuloso a nivel de la regiĂłn perianal, saliendo del
recto aproximadamente a 3 cm del margen anal.
Es
evaluado por GastroenterologĂa y CirugĂa Infantil, plantean realizar: video
endoscopĂa digestiva alta (VEDA), observĂĄndose mucosa esofĂĄgica y duodenal de
aspecto normal; en el techo gĂĄstrico mucosa pĂĄlida y eritematosa, en cuerpo y
antro gĂĄstrico mucosa sin particularidades y videoileocolonoscopĂa
(VCC), encontrĂĄndose mucosa rectal con eritema y red vascular conservada, Se
progresĂł hasta el ciego que presentaba mucosa eritematosa, edematosa, friable,
con pĂŠrdida de patrĂłn vascular. A nivel del ĂĄngulo hepĂĄtico se observan ulceras
aftoides de menos de 5mm de diĂĄmetro, con halo
eritematoso circundante. Resto de la mucosa colĂłnica
de aspecto normal. En regiĂłn perianal se observa fistula con secreciĂłn escasa.
Se colocĂł sedal a travĂŠs de la misma por SecciĂłn de CirugĂa Infantil.
Dado
el cuadro clĂnico y los hallazgos endoscĂłpicos, se inicia tratamiento con mesalazina, con sospecha clĂnica de enfermedad inflamatoria
intestinal (EII). Se otorga el alta a la espera de la anatomĂa patolĂłgica.
Concurre
a control a los 15 dĂas refiriendo persistencia de los registros febriles,
dolor abdominal de tipo cĂłlico, que no lo despierta de noche, con mejorĂa
franca de las deposiciones (1 por dĂa de caracterĂsÂticas normales),
persistencia de la fĂstula perianal (1.5x1.5 cm. de aspecto ulcerativo en hora
6), tos seca, taquipnea, disminuciĂłn de entrada de aire, broncofonĂa y rales crepitantes en vĂŠrtice izquierdo. Vacuna bacilo Calmette-Guerin(BCG)con
cicatriz. Abdomen con aumento de ruidos hidroaĂŠreos,
el resto normal.
Auxiliares
diagnĂłsticos relevantes al ingreso: Hemograma normal. EritrosedimentaciĂłn
(VGS) 98/mm3 (1ra. hora). ProteĂna C
reactiva (PCR) 2.6 mg/dl. Gammaglobulina 1,85 g/100ml, FunciĂłn renal, hepĂĄtica,
coagulograma, proteinograma
e inmunoglobulinas (Ig.) normales. Hemocultivos (x2)
negativos.
RadiologĂa
de tĂłrax (Rx): lobitis
superior izquierda, con cavidades y componente atelectasico.
(UCC) Adenomegalias en hilio izquierdo. Figura N° 1
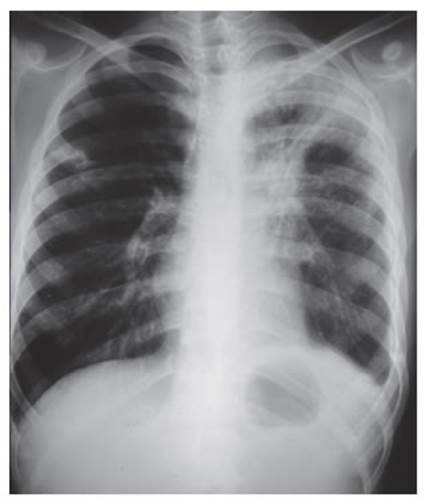
Tuberculosis
pediĂĄtrica intestinal
DiagnĂłstico
de ingreso:
1) sospecha de EII, 2) absceso con fistula rectal, y 3) neumonĂa lobar
izquierda con componente atelectĂĄsico
EvoluciĂłn:
por
el hallazgo en la Rx. de tĂłrax pre quirĂşrgica, se
consultĂł a NeumonologĂa Infantil quienes, por
la clĂnica, la Rx.y el antecedente surgido en el reinterrogatorio de haber recibido quimioÂprofilaxis (QMP)
con isoniacida (H) 10mg/kg/dĂa, durante 6 meses, a
los 10 aĂąos de edad, por medio epidemiolĂłgico positivo en padres y hermano bacilĂferos, se asume al paciente como una TB pulmonar
grave con compromiso del aparato digestivo.
Se
indicĂł aislamiento respiratorio. Realizar a) prueba tuberculĂŹnica:
(2 U P.P.D. â RT23) 2 mm, b) baciloscopĂa con tinciĂłn
de Ziehl Neesel (ZN) para
bacilo ĂĄcido alcohol resistente (BAAR), siendo positiva al igual que el
cultivo, para Mycobacterium tuberculosis (M.T),
sensible a H y Rifampicina (R), c) serologĂas para
virus de inmunodeficiencia humana (VIH), Hepatitis (A,B,C),Toxoplasmosis, Herpes
simple, SĂfilis (VDRL), Chagas, Mycoplasma pneumoniae todas negativas, d) ecografĂa
abdominal norÂmal, e) Rx. de abdomen normal, f)
valoraciĂłn audiolĂłgica, cardiolĂłgica, renal y oftalmolĂłgica normales y g)
estudio de foco actual que fue negativo.
ComenzĂł
tratamiento con H 10 mg/kg/dĂa, R 15 mg/kg/dĂa, pirazinamida
(Z) 25 mg/kg/dĂa, etambutol (E) 20 mg/kg/dĂa y
vitamina B6
(piridoxina) 25 mg/dĂa.
Informe
de anatomĂa patolĂłgica de biopsia de Ăleon y ciego: granulomas caseosos con
cĂŠlulas gigantes de Langhans con infiltraciĂłn de
cĂŠlulas epiteliodes, ZN y cultivo negativos. Se
suspende mesalazina. Figura N° 2
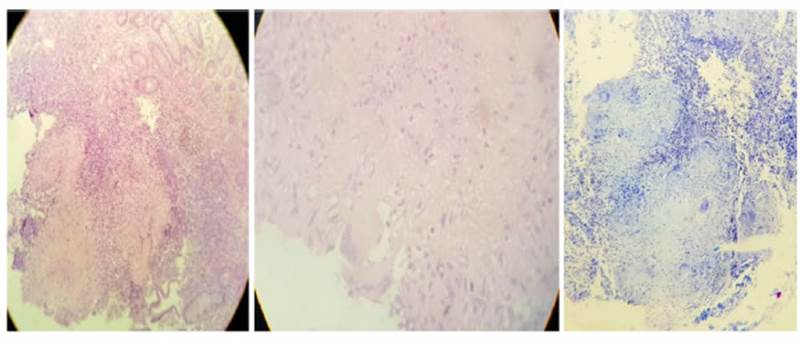
A
los 2 meses de tratamiento antifĂmico negativizĂł el esputo. No presentĂł reacciones adversas a
drogas antituberculosas. CumpliĂł 1 aĂąo de tratamiento, resolviĂł la lesiĂłn anal
y dejĂł como secuela en la Rx de tĂłrax atelectasia
lineal en lĂłbulo superior izquierdo (LSI).
DiagnĂłstico
final: TB
diseminada, lobitis TB en LSI, TBGI con fistula
rectal.
DiscusiĂłn
Desde
el1ro.de enero de 2005 al 31 de diciembre de 2018, en el hospital se
registraron 542 casos de TB infantil, 118 correspondieron a TBE, representando
el 21% de todas las formas de TB, 7 de ellos tuvieron compromiso intestinal
(1.29%).
HistĂłricamente
la TBGI fue conocida como ÂŤla gran simuladoraÂť. El agente etiolĂłgico implicado
es el MT y ocasionalmente por Mycobacterium
bovis(MB).
Representa alrededor del 11-16% de todas las formas de TBE1.
La
patogenia de la TBGI se produce por la ingesta de alimentos o esputos
contaminados, por diseÂminaciĂłn hematĂłgena de una TB activa o miliar o por
afectaciĂłn de otros Ăłrganos contiguos. Puede presentarse en individuos sanos o
inmunocomprometidos2.
Los
signos y sĂntomas no son especĂficos, suelen tener largo tiempo de
presentaciĂłn, como en nuesÂtra casuĂstica que llevaba 1 mes y pueden
confundirse con otras patologĂas como la EII, sospechada en nuestro caso.
Las
formas de presentaciĂłn varĂan: distenciĂłn abdominal por compromiso de la serosa
peritoneal la cual genera ascitis, fiebre, dolor abdominal, diarrea o
estreĂąimiento intermitente, debutar como un abdomen agudo, masa abdominal con
oclusiĂłn intestinal, fĂstulas o hemorragia digestiva, entre otras3-7.
Faylona y col. refieren que el 15-25% de los
casos tienen compromiso pulmonar concomitante. Nuestro paciente tenĂa una lobitis con cavidades8,
9.
El
75% de los casos de TBGI, afectan las porciones ileocecal y yeyuno-ileal, pero puede presentarse tanto en intestino delgado
como en colon10, 11.
La
forma perianal representa menos del 0.7-1% de todas las localizaciones extrapulmonares. No suele tener una localizaciĂłn ni rasgos
morfolĂłgicos o clĂnicos caracterĂsticos. Boccia y
col. mencionan que desde el intestino el bacilo puede alojarse en una cripta de
Morgagni del ano produciendo una criptitis,
desde la cual desarrolla el trayecto fistuloso. Gabriel Willianm
B, y col. reportaron 2 casos mencionando 3 formas de fĂstulas tuberculosas: 1)
fĂstula superficial extendiĂŠndose desde una cripta anal, 2) fĂstula profunda
con el origen de la infecciĂłn por encima del elevador y sin apertura interna en
el canal, y 3) tuberculoide. MĂĄs raro serĂa por
diseminaciĂłn hematĂłgena o linfĂĄtica12-14.
A
pesar de no tener caracterĂsticas propias, la fĂstula anal de origen
tuberculoso se puede sospechar cuando se asocia a linfadenopatĂa
inguinal, mĂşltiples bocas fistulosas, sangrado, lesiones pulmonares
concomitantes, y recurrencia o falta de curaciĂłn. En nuestra casuĂstica existĂa
fiebre, pĂŠrdida de peso, dolor abdominal y anal, cambio en las deposiciones, la
lesiĂłn pulmonar concomitante, el antecedente epidemiolĂłgico y la cronicidad de
la fĂstula13.
Dentro
de los mĂŠtodos diagnĂłsticos de la TBGI figuran: a) la ultrasonografĂa
abdominal. Los hallazgos sonogrĂĄficos mĂĄs especĂficos
de tuberculosis abdominal son: la ascitis, observĂĄndose mĂşltiples hebras
mĂłviles de fibrina, completas o incompletas, que dan una apariencia de
enrejado, las linfadenopatĂas con centros hipoecogĂŠnicos indicando necrosis caseosa y en el peritoneo
engrosamiento hipoecoico difuso del de 2-6mm o un
engrosamiento nodular irregular, con pequeĂąos nĂłdulos <5mm, b) estudios con
bario. Ayudan a detectar lesiones en zona ileocecal y colĂłnica,
c) anĂĄlisis del lĂquido ascĂtico, es de tipo exudativo con predominio de
linfocitos, d) dosaje de adenosina deaminasa (ADA) en el lĂquido ascĂtico, e) VCC, f)
tomografĂa computada contrastada de abdomen que suele mostrar el engrosamiento
peritoneal y presencia de abscesos. Si las asas intestinales estĂĄn fijas al
mesenterio engrosado crean un âaspecto estrelladoâ. En nuestro caso no se
efectuĂł tomografĂa, y g) biopsia. Referida por JosĂŠ Manuel FernĂĄndez Rivero y
col., como el principal mĂŠtodo de diagnĂłstico14-21.
En
una gran proporciĂłn de pacientes el diagnĂłstico de TB peritoneal o intestinal
se realiza durante una laparoscopia o laparotomĂa incluso cuando se realizan
procedimientos con otros propĂłsitos.
Los
diagnĂłsticos diferenciales incluyen: linfoma intestinal, enfermedad de Crohn,
EII, absceso en el psoas, trombosis mesentĂŠrica, otras22-25.
La
TB pediĂĄtrica, sigue siendo una batalla diaria, con presentaciones raras
(fĂstula rectal) en el marco de formas diseminadas graves semejantes a la TB
del adulto. Es un gran Caballo de Troya, difĂcil saber cuĂĄndo la vamos
encontrar, cuĂĄl va a ser su contenido y el resultado de esa contienda, la cual
depende entre otros factores, de un diagnĂłstico y tratamiento temprano acorde a
la sensibilidad del bacilo, el estado inmunolĂłgico del paciente, su medio
socioeconĂłmico, situaciĂłn epidemiolĂłgica local y cumpliÂmiento del esquema
terapĂŠutico26.
ConclusiĂłn
Frente
a una forma grave de TB pulmonar, debe investigarse diseminaciĂłn a otros
Ăłrganos, incluyendo presentaciones infrecuentes.
La
fistula rectal en los casos de TBGI es infrecuente. Se la debe sospechar en
presencia de dolor, secreÂciĂłn, fistula recurrente o mĂşltiples orificios, sin
respuesta a los tratamientos instaurados, especialmente en los casos donde el
compromiso pulmonar no es evidente, planteando otros diagnĂłsticos
diferenciales.
Concluimos
que en paĂses de alta prevalencia de TB especialmente en las presentaciones
infrecuentes como en el caso de nuestro paciente, es fundamental el
interrogatorio dirigido sobre los datos epideÂmiolĂłgicos y el estudio de los
contactos.
Agradecimientos:
al
Dr. DĂaz Fabio, cirujano interviniente, por la atenciĂłn y compromiso con el
paciente, a las Dras. Sala Josefina y Acosta Ana, por su idoneidad en el
trabajo de anatomĂa patolĂłgica y a la Dra. Alejandra Edith Zapata colaboradora
permanente en los estudios de laboratorio.
Conflicto de intereses: ninguno que declarar
BibliografĂa
1. Ait Idir K, Tibouk AG, Moubri M, et al. Tuberculosis abdominal en la edad pediĂĄtrica:
a propĂłsito de un caso. Acta Pediatr
Esp. 2019; 77(3-4): e68-e72.
2.
Vasen W, MauriĂąo E, Ferro
D, et al. SĂndrome de tuberculosis abdominal. AnĂĄlisis de 100 casos clĂnicos.
Acta GastroenterolÂLatinoam 2016; 46: 205-12.
3.
Ozbey H, Tireli GA, Salman
T. Abdominal tuberculosis in children. Eur J Pediatr. Surg. 2003; 13:116-9.
4.
Niederbacher VelĂĄsquez J. Tuberculosis Extrapulmonar en niĂąos. Colombia. Neumol
Pediatr 2015; 10(4):160-68.
5.
Reto Valiente L, Pichilingue Reto C, Pichilingue Prieto O, Cerna K D. Tuberculosis abdominal en
niĂąos y adolescentes. Un desafĂo diagnĂłstico. Rev Gastroenterol PerĂş. 2015; 35(4): 318-22.
6.
GonzĂĄlez Montaner L J. y colaboradores. Compendio de TisiologĂa. Argentina 3°
ediciĂłn: LĂłpez Libreros Ed; Buenos Aires;1996; 8:128-131.
7.
Rubio T, Gaztelu M. T, Calvo A, et al. Tuberculosis
abdominal. An Sist Sanit Navar. 2005; 28(2):
257-60.
8.
Machado K, Pereira V, PĂrez C. Tuberculosis infantil:
un caso clĂnico de presentaciĂłn tĂpica. Arch. Pediatr. Urug. 2015; 86(1): 30-4.
9. Faylona
J, Chung SC. Abdominal tuberculosis revisited. Ann Coll
Surg.1993; 3: 65-70.
10.
Donoghue HD, Holton J.
Intestinal tuberculosis. Curr Opin
Infect Dis.2009; 22(5): 490-6.
11.
FarĂas Llamas OA, Lizbeth LĂłpez RamĂrez MK, Morales Amezcua JM, et al.
Tuberculosis peritoneal e intestinal: una enfermedad ancestral que impone
nuevos retos en la era tecnolĂłgica. Informe de un caso y revisiĂłn de la
literatura. Rev Gastroenterol
Mex.2005; 70(2): 169-79.
12.
LĂłpez Penza P, GonzĂĄlez GonzĂĄlez D, Ruso L. Tuberculosis
anal: manifestaciĂłn extrapulmonar infrecuente de la
tuberculosis. Rev Med Urug. 2014;
30(4); 266-9.
13. Gabriel WB. The Principles and Practice of Rectal Surgery (1963) 5th ed. London; p313.
http://hdl.handle.net/123456789/2481
14.
Boccia CM, Giuliano F, Aidar
O, et al. FĂstula anal de etiologĂa tuberculosa. A propĂłsito de un caso y breve
revisiĂłn bibliogrĂĄÂfica. Rev Asoc
MĂŠd Arg 2016; 129,
(1):20-5.
14. Sawhney
JR, Bhargava DK, Berry M. Diagnosis of abdominal
Tuberculosis: sonographic findings in patients with
early disease. Am J Roentgenol.
1995; 165: 1391-5.
15. Lima da Rocha E, Cheregati Pedrassa B, Bormann RL,
et al. Abdominal tuberculosis: a radiological review with emphasis on computed
tomography and magnetic resonance imaging findings. Radiol Bras.
2015; 48(3): 181â91
16.
FernĂĄndez Rivero JM, Rocha RamĂrez JL, Villanueva SĂĄenz E. Sierra Montenegro E,
Rojas Illanes M. Tuberculosis anorÂrectal.
Reporte de un caso. Rev Gastroenterol
Mex. 2007; 72(1): 40-2.
17.
Cerrato-DĂaz M, SĂĄnchez-Sierra L, VĂĄsquez-Ramos K,
Oliva-Cartagena L, Gamez-Flores O. Tuberculosis
Perianal, enfermedad de diagnĂłstico tardĂo: reporte de caso. CIMEL 2017; 22(2)
69-72.
18.
GalvĂĄn A, AkeA L, Robles DJ, Flores NG, Reyes CM.
Tuberculosis peritoneal en los niĂąos. A propĂłsito de un caso. Revista Mexicana
de pediatria.1998; 65(1): 19-22.
19.
Vera F, Figueroa L.M, MartĂnez J, Hidalgo G, Agudelo BI, Giraldo AM.
Tuberculosis abdominal, un reto diagnĂłstico. Utilidad de la laparoscopĂa.
CIRUPED. 2015; 5(4): 91-7.
20.
Ruiz HD, Musso J, Ortega A, Moreno L, Obredor CM, ZorraquĂn C. Fisura
anal tuberculosa primaria. Acta Gastroenterol Latinoam. 2009; 39 (3):190-2.
21.
Makharia GK, Srivastava S,
Das P, et al. Diferencias clĂnicas, endoscĂłpicas e histolĂłgicas entre la
enfermedad de Crohn y la tuberculosis intestinal. J Gastroenterol.
2010; 105 (3): 642-51.
22.
Villamizar Villamizar JP, Solano Ălvarez MF,
SepĂşlveda JS, GonzĂĄlez ST, MĂŠndez YR. Tuberculosis intestinal, un reto diagÂnĂłstico:
a propĂłsito de un caso. Horiz Med
Lima 2016; 16(2): 72-6.
23.
MartĂnez Tirado P, LĂłpez de Hierro Ruiz M, MartĂnez GarcĂa R, MartĂnez Cara JG,
MartĂn RodrĂguez MM, Castilla CastelÂlano MM. Tuberculosis intestinal. Un reto
diagnĂłstico. GastroenterologĂa y HepatologĂa. Barcelona. 2003; 26(6): 351-4.
24.
Folaranmi SE, Mehta G, Datta D, Holdstock G. Suspected Intestinal Tuberculosis Might
Be Crohnâs Disease Case Rep Med. 2010, Article ID 695461. https://doi.org/10.1155/2010/695461
25.
Slavkes D, PodestĂĄ F, Ferreyra
D, Debuck M, GalvĂĄn F. Tuberculosis Anal como
DiagnĂłstico Diferencial de LesiĂłn Ulcerada. Anal Rev
Argent Coloproct. 2018; 29(1): 25-7.