Autor : Andrea CÃĄnepa1, Andrea Padovani2, Sergio Sarquis3, Carlos Vay4, Claudio DomÃnguez5, Mariano Volpacchio6, Patricia Vujacich1, Manuel VÃĄzquez Blanco5, Carlos M. Luna1
1DivisiÃģn NeumonologÃa, Departamento de Medicina, Hospital de ClÃnicas, Universidad de Buenos Aires. 2DivisiÃģn InfectologÃa, Departamento de Medicina, Hospital de ClÃnicas, Universidad de Buenos Aires. 3DivisiÃģn Terapia Intensiva, Ãrea de Medicina CrÃtica, Hospital de ClÃnicas, Universidad de Buenos Aires. 4Departamento de BioquÃmica ClÃnica, DirecciÃģn Asociada de DiagnÃģstico y Tratamiento, Hospital de ClÃnicas, Universidad de Buenos Aires. 5DivisiÃģn CardiologÃa, Departamento de Medicina, Hospital de ClÃnicas, Universidad de Buenos Aires. 6Departamento de DiagnÃģstico por ImÃĄgenes, DirecciÃģn Asociada de DiagnÃģstico y Tratamiento, Hospital de ClÃnicas, Universidad de Buenos Aires.
Correspondencia : Andrea CÃĄnepa Domicilio postal: CÃģrdoba 2351, Piso 7, CP 1120, CABA E-mail: ancaesp@hotmail.com FAX: 011 5950 8937
Se presenta un paciente de sexo masculino de 89 años de edad que consulta el 4 de enero de 2013 en el Hospital de Clínicas de la Universidad de Buenos Aires, por progresión de una disnea habitual de clase funcional II a III, escalofríos, sudoración y somnolencia. Había estado internado recientemente (entre el 14 y el 23 de diciembre de 2012) en el mismo hospital a raíz de un cuadro de sepsis adquirida en la comunidad, se describía en el examen clínico la presencia de ruidos alejados y un soplo sistólico a predominio de foco mitral. Durante su internación se detectó la presencia de bacteriemia por Streptococcus pneumoniae (1 hemocultivo/2), y fue tratado con ceftriaxona 2 gramos/día en forma intravenosa durante 13 días, con buena evolución. Se constató la presencia de hematocrito 40%, glóbulos blancos 10.300, creatinina plasmática 2,9 mg/dl, albúmina plasmática 2.8 gr/litro, se le realizó una tomografía axial computarizada (TAC) de tórax, abdomen y pelvis donde no hubo hallazgos patológicos significativos. En algunos electrocardiogramas mostraba fibrilación auricular que revertía espontáneamente. En un ecocardiograma doppler color transtorácico (19/12/12) mostró hipertrofia septal, leve dilatación de la aurícula izquierda, insuficiencia mitral y aortica leve; con ausencia de vegetaciones.
Entre los antecedentes personales, hipertensión arterial tratado con amlodipina 10 mg/ día y había recibido la vacuna anti-neumocóccica polisacárida de 23 serotipos (PSV-23) el 28 de mayo de 2011 (según consta en un certificado de vacunación). Durante esta internación, al examen físico presentaba un pulso regular a 80 latidos/ min, tensión arterial de 130-80 mmHg, frecuencia respiratoria de 24/min, temperatura 36,5 °C. Tenía una saturación de oxígeno de 96% respirando una fracción inspirada de oxígeno (FiO2) de 0,50. En el examen cardiológico tenía ingurgitación yugular 2/3, no se encontraron hallazgos en la auscultación. En la evaluación respiratoria se auscultaban rales crepitantes bibasales; presentaba regular mecánica ventilatoria. El resto del examen físico no presentaba ninguna particularidad. Se realizaron análisis de laboratorio (tabla1), TAC y radiografía de tórax (figuras 1 y 2, respectivamente).

Se internó en sala general con diagnóstico de insuficiencia cardíaca, neumonía asociada al sistema de salud e insuficiencia renal aguda. Se inició tratamiento con piperacilina/tazobactam y diuréticos.
Al tercer día de internación evolucionó, con aumento de la disnea, mala función ventilatoria, con uso de músculos accesorios para respirar, saturación de oxígeno 70% (FiO2 0,50), con rales crepitantes bilaterales hasta vértices en la auscultación respiratoria. Presentó un paro cardiorrespiratorio que respondió a la resucitación cardiopulmonar. Se lo trasladó a la unidad de terapia intensiva, donde ingresó con tensión arterial 80-50 mmHg, frecuencia cardíaca 160/min, ritmo irregular, ingurgitación yugular 3/3, edemas en miembros inferiores, presión venosa central de 20 cm H2O, soplo diastólico a predominio de foco aórtico a la auscultación cardíaca, en asistencia respiratoria mecánica (ARM), se auscultaban crepitantes bilaterales hasta vértices. En el electrocardiograma se puso en evidencia una fibrilación auricular, por lo que se realizó cardioversión eléctrica.
El laboratorio mostraba valores de insuficiencia respiratoria, insuficiencia renal, acidosis metabólica, anemia, leucocitosis, péptido natriurético cerebral proBNP: 21624 y procalcitonina: 11. (Tabla 1).
Se practicó una fibrobroncoscopia (08/01/13), el informe indicaba que el árbol traqueobronquial estaba normal, se realizó un lavado broncoalveolar (LBA) en el lóbulo medio. Los resultados del mismo indicaron que el examen directo y el cultivo fueron negativos para gérmenes comunes, micobacterias, virus y parásitos. Tres pares hemocultivos, realizados durante esta internación, fueron negativos.
Se realizó un ecocardiograma que mostró una función sistólica del ventrículo izquierdo (FSVI) normal, dilatación aurícula izquierda, esclerosis de válvula aortica a predominio valva no coronariana, con imagen de aproximadamente 1 cm compatible con vegetación que protruye en la diástole al tracto de salida del ventrículo izquierdo; insuficiencia aortica moderada. Dichos hallazgos fueron confirmados con un ecocadiograma transesofagico.
Es evaluado por el servicio de cirugía cardiovascular, que contraindica el tratamiento quirúrgico, dada la gravedad del enfermo.
Al octavo día de internación en unidad de cuidados intensivos, aparece fiebre, requiere aumento de la dosis de inotrópicos y vasoactivos, con adaptación dificultosa a la ARM. Se toman nuevos cultivos, presentando en la muestra de aspirado traqueal, crecimiento del 104 unidades formadoras de colonias por mm3 de Acinetobacter spp, por lo que se agrega colistina al tratamiento.
Luego de 23 días de internación el paciente falleció con los siguientes diagnósticos
– Endocarditis de válvula aórtica nativa, con hemocultivos de internación previa positivos para neumococo.
– Insuficiencia aórtica severa.
– Insuficiencia cardíaca, con requerimiento de inotrópicos y vasoactivos.
– Insuficiencia renal que requirió hemodiálisis.
– Neumonía asociada al ventilador por Acinetobacter spp.
Se presenta el caso para discusión.
Dra. Andrea Cánepa: Es la intención de este ateneo discutir, con los médicos que participaron de la asistencia del paciente, acerca de los hallazgos y las conductas diagnósticas, terapéuticas y de prevención llevadas a cabo en este paciente. Prestamos especial atención, en primer lugar, al antecedente reciente enfermedad neumocócica invasiva “sin foco”, en un enfermo que había recibido de manera adecuada, la vacuna PSV-23. En segundo lugar, destacamos el diagnóstico de endocarditis con hemocultivos negativos. Este cultivo negativo no es de extrañar, ya que la principal causa de esta negatividad es el tratamiento antibiótico previo1. Durante la última internación, el paciente se realizó una radiografía y una tomografía axial computarizada de tórax. ¿En qué nos pueden ayudar estos estudios respecto del compromiso pulmonar y la potencial presencia de neumonía, insuficiencia cardíaca o edema pulmonar no cardiogénico?
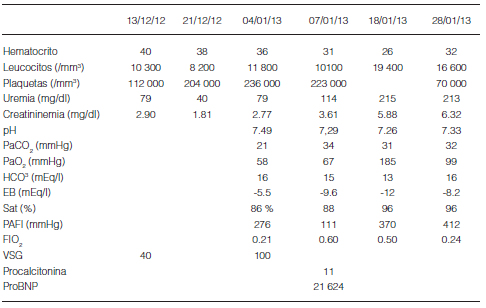
Dr Mariano Volpacchio: en primer lugar repasamos la imagen de TAC sin contraste intravenoso (Figura 1) que demuestra opacidades consolidativas de distribución central no segmentaria con preservación de la periferia y derrame pleural bilateral a predominio derecho, lo que sugiere un patrón de edema pulmonar cardiogénico. El empleo frecuente de la TAC de tórax en la evaluación de pacientes internados en la UTI corrobora las limitaciones que tiene la interpretación de la radiografía simple. La TAC puede revelar compromiso pulmonar no claramente visible en la radiografía, y cambiar la interpretación de estas últimas o detectar hallazgos no sospechados en la radiografía como derrames pleurales; también es útil para identificar tabicamiento u otro signo que pueda hacer sospechar un derrame complicado o empiema. En el caso particular del paciente en estudio, confirma los hallazgos característicos de edema de pulmón haciendo menos probables otras alternativas diagnósticas. La radiografía de tórax frente realizada 3 días después que la TAC confirma persistencia de las consolidaciones centrales con un aspecto y distribución que evoca la clásica imagen radiográfica del edema de pulmón en “alas de mariposa”. Se observa franca mejoría del derrame pleural. La radiografía de tórax ofrece una información global sobre los volúmenes pulmonares, la presencia de opacidades y su tipo (intersticial, alveolar) y distribución. La presencia de estas sumada a otros hallazgos asociados (derrame pleural, pericárdico, adenomegalias) permite acotar el diagnóstico diferencial. En particular, ante opacidades bilaterales como las que presenta el paciente (Figura 2), determinados hallazgos como engrosamiento tanto de septos (líneas B de Kerley) como del manguito peribronquial, derrame pleural y otros signos de sobrecarga, nos ayudan a establecer el diagnóstico de edema pulmonar cardiogénico versus neumonía bilateral, aspiración o injuria pulmonar de otra causa.
Dra Andrea Cánepa: La Dra Padovani hizo el seguimiento infectológico de este caso, ¿qué nos puede decir?
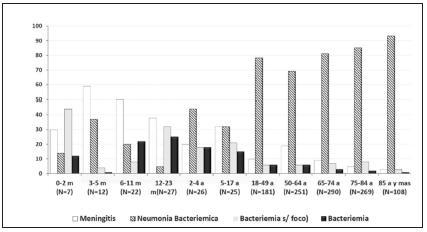
Dra Andrea Padovani: Dentro de los síndromes infecciosos más graves causados por Streptococcus pneumoniae se encuentra la enfermedad neumocócica invasiva (ENI), definida por la presencia de bacteriemia (asociada o no a neumonía), empiema, meningitis artritis séptica, pericarditis, peritonitis primarias y endocarditis. Las tasas más altas de ENI se dan en niños menores de 2 años, en los que el síndrome más frecuente, la bacteriemia sin foco, puede alcanzar el 70%2 (Figura 3).
La mayor morbimortalidad se da en los extremos de la vida en pacientes, en los cuales la ENI se acompaña habitualmente de neumonía, y en inmunodeprimidos portadores de enfermedades cardiopulmonares crónicas y cáncer.
Sólo 10 de los 40 serogrupos y 93 serotipos diferentes son los causantes del 62% de los casos de ENI. A mediados del siglo XX, a pesar del uso de los antibióticos eficaces y de no existir la resistencia a penicilina, la tasa de mortalidad de la ENI oscilaba alrededor del 20%. Este panorama llevó a la necesidad de obtener una vacuna neumocócica, primero la vacuna PSV-23 que cubría el 90% de los serotipos causantes de ENI en niños y adultos, y luego una vacuna neumocócica conjugada, constituida por los 7 serotipos más prevalentes en la epidemiología local (4, 6B, 9V, 14, 18C, 19F y 23F), con una eficacia de hasta un 97% para prevenir ENI causada por los serotipos presentes en la vacuna en pediatría. La vacuna de 23 serotipos demostró utilidad limitada o nula en la prevención de neumonía, aunque las evidencias sugieren que sería efectiva en la prevención de ENI3.
Acerca de la endocarditis neumocócica, se considera que los factores de riesgo son similares a los de infección neumocócica invasiva. Si bien es muy rara (1% de todas las endocarditis bacterianas) presenta elevada mortalidad (24-63%)4 con un curso clínico característicamente agresivo, habitualmente sobre válvulas nativas y coexistiendo con otros focos infecciosos neumocóccicos.
Una de las complicaciones más frecuentes de esta entidad, y mayor causa de muerte en estos pacientes, es la insuficiencia cardíaca. El curso agresivo, el rápido desarrollo de falla hemodinámica hacen considerar de manera precoz la intervención quirúrgica. Este varón de edad avanzada presentaba varios factores de riesgo para ENI llamando mucho la atención el antecedente fehaciente de haber estado correctamente vacunado.
Dra. Andrea Cánepa: El neumococo fue aislado en 1 de 2 hemocultivos en la primera internación. ¿Cuáles son las claves de este caso desde el punto de vista bacteriológico?
Dr. Carlos Vay: S. pneumoniae es una bacteria gran-positiva, se replica en pares o en cadenas cortas y tiene forma lanceolada. Casi todos los aislamientos clínicos de neumococos contienen una cápsula externa; cepas no encapsuladas han sido implicadas en epidemias de conjuntivitis5. Las cápsulas están constituidas de oligosacáridos repetidos que son sintetizados dentro del citoplasma de la bacteria, polimerizados y transportados a la superficie celular por transferasas de la membrana6. Estos polisacáridos están firmemente adheridos a puentes entre los peptidoglicanos y a polisacáridos de la pared celular. Se han identificado 93 serotipos de S. pneumoniae sobre la base de diferencias antigénicas entre sus polisacáridos capsulares. La demostración de diferencias entre los componentes de la cápsula se lleva a cabo por medio de anticuerpos de conejo, por lo cual las distintas cepas identificadas por este medio se dice que poseen diferentes serotipos. Los serotipos que más frecuentemente causan enfermedad fueron los primeros en ser identificados lo cual explica por qué los números más bajos corresponden a los serotipos más frecuentemente implicados en infecciones. A partir de 1930, en que se comenzaron a utilizar antisueros en el tratamiento, la serotipificación se transformó en relevante. Hoy tiene gran interés desde el punto de vista epidemiológico y de la salud pública, especialmente en el desarrollo de vacunas, aunque no es trascendente desde el punto de vista clínico en la infección neumocóccica.
S. pneumoniae es responsable de 15 a 50% de los casos de NAC7. La relación entre neumonía neumocóccica becteriémica vs. no-bacteriémica se estima que es de alrededor de 4:18. Desde el comienzo de la era antibiótica, la mortalidad de la neumonía neumocóccica bacteriémica se mantiene con pocas variaciones a través del tiempo entre el 20 y el 40%9. Más de la mitad de los casos de bacteriemia por neumococo ocurren entre los adultos mayores, además, la mayoría de los estudios coinciden en que la mortalidad es dependiente de la edad10,11.
Dra Andrea Cánepa: ¿Podemos conocer cuál fue la impresión del servicio de neumonología respecto del paciente?
Dra. Patricia Vujacich: Vimos a este paciente por primera vez en UTI ya en ARM, con severo deterioro hemodinámico. Cabría plantearse un par de interrogantes: en primer lugar si había tenido “neumonía” en la internación previa y en segundo lugar si tenía “neumonía” en la internación actual. Durante su internación en noviembre, la TAC de tórax era normal, sin infiltrados, por lo tanto, se descarta esta posibilidad. Es decir, se trató sólo de una bacteriemia por neumococo aparentemente sin foco o al menos sin “neumonía”.
En la internación actual, en cambio, sí presentaba infiltrados predominantemente peribroncovasculares y derrame pleural bilateral. Estos pueden corresponder a múltiples etiologías, entre ellas la neumonía. Se le realizó un LBA el 08/01/2013, el cultivo de este lavado resultó negativo. Si bien el rendimiento global del LBA en el diagnóstico de neumonías es del 80%12 en pacientes con antibioterapia previa, como en este caso, resulta francamente menor13. En nuestro caso, dada la gravedad del paciente, se decidió mantener el tratamiento antibiótico pese al resultado bacteriológico negativo.
Finalmente, y como evento sobreagregado, es muy posible que haya desarrollado una neumonía asociada al respirador. Tenía leucocitosis, progresión de infiltrados y nuevos trastornos del intercambio gaseoso. Un mini LBA mostró un recuento de 104 unidades formadoras de colonias/ ml de Acinetobacter; este es un germen frecuente en nuestra UTI, sobre todo en episodios tardíos14.
Dra. Andrea Cánepa: También fue visto por los cardiólogos, les pedimos que nos cuenten su parecer.
Dr. Claudio Domínguez: Fuimos consultados por este paciente de 89 años, con insuficiencia respiratoria grave, secundaria a insuficiencia cardíaca aguda severa (clínica y radiología de edema agudo de pulmón cardiogénico), el cual presentaba un ecocardiograma transtoráxico y transesofágico compatible con insuficiencia aórtica aguda y vegetación clara en valva no coronariana de válvula aórtica. Teníamos el antecedente de internación previa (20 días antes) por cuadro febril con hemocultivo positivo para Streptococcus pneumoniae, con ecocardiograma transtoráxico sin lesiones valvulares significativas ni vegetaciones que fue tratado con ceftriaxone intravenoso por 13 días.
Con estos datos, fundamentamos el diagnóstico de endocarditis bacteriana aguda en contexto de enfermedad neumocóccica invasiva en un anciano, con hemocultivos de esta internación negativos, por el uso de antibióticos. La insuficiencia aórtica aguda grave, por destrucción valvular aórtica secundaria a la endocarditis, es la que llevó a este paciente a la insuficiencia cardíaca grave y consecuentemente a la insuficiencia respiratoria con requerimiento de ARM. Se le indicó la cirugía de reemplazo valvular de emergencia, pero el estado del paciente y la insuficiencia respiratoria aguda hizo que el servicio de cirugía cardíaca del hospital contraindicara el tratamiento quirúrgico en esa instancia.
La endocarditis por S. pneumoniae es una infección de curso agresivo que conlleva a una rápida destrucción valvular y altas tasas de mortalidad (según se llegue al tratamiento quirúrgico de la válvula o no15, 16. El tabaco, la infección respiratoria reciente y la EPOC, al alterar los mecanismos de depuración local, son también considerados factores de riesgo para la ENI, como también lo son las edades extremas de la vida, cirrosis, malnutrición, uso de corticoides crónico, diabetes mellitus, HIV, inmunodeficiencia congénita y sobretodo el alcoholismo, que ha demostrado estrecha relación con la endocarditis neumocócica15. En este tipo de endocarditis no suele haber estigmas periféricos como petequias, nódulos de Osler o púrpura, y tampoco se asocia a esplenomegalia por lo que el diagnóstico suele retardarse, debido a la baja sospecha clínica. La puerta de entrada clásica es el pulmón (82,2%), pero menos frecuentemente puede ocurrir en otros sitios extrapulmonares (13,7%), como la vía nasal, faríngea u oídos17. Se ha visto que el curso que sigue la enfermedad es de una aparente recuperación de la infección primaria, seguida de fiebre, sepsis y falla cardíaca. Esto se relaciona con una destrucción agresiva de las válvulas cardíacas, preferentemente del lado izquierdo del corazón, con predilección por la válvula aórtica.
Dra Andrea Cánepa: La gravedad de este paciente hizo pensar en un reemplazo valvular de emergencia. Dr. Vázquez Blanco, ¿estaba indicada en este paciente?
Dr. Vázquez Blanco: La endocarditis por S. pneumoniae, como ya se dijo, es infrecuente, puede afectar válvulas sanas, tiene predilección por la válvula aórtica y por su alto poder destructivo ocasiona una insuficiencia valvular rápidamente evolutiva15 como ocurrió en este paciente. En consecuencia, ante una bacteriemia, con o sin foco, con un germen capaz de causar infección valvular, el ecocardiograma ya sea transtorácico o bien transesofágico, este último, especialmente cuando la sospecha es alta, es el procedimiento de diagnóstico de mayor utilidad para detectar esta complicación en forma precoz.
La evolución de la endocarditis neumocóccica suele ser muy rápida, el daño valvular grave, y para resolver la situación es necesaria la reparación quirúrgica precoz, en la mayor parte de los casos.
La cirugía valvular, en el transcurso de una endocarditis infecciosa, es un procedimiento de alto riesgo que tiene indicaciones muy precisas. Existe un acuerdo generalizado, avalado además por diferentes sociedades científicas18, 19, en que la cirugía valvular en pacientes con endocarditis que asientan sobre una válvula nativa, debiera ser efectuada en las siguientes condiciones:
– Disfunción valvular aórtica o mitral graves, con insuficiencia cardíaca o signos ecográficos de compromiso hemodinámico
– Endocarditis micótica
– Infección complicada (hemocultivos positivos en forma persistente, infección perivalvular , trastornos de la conducción) En presencia de estas complicaciones, la cirugía debe ser realizada lo antes posible.
En este caso el paciente estaba en insuficiencia cardíaca clara, cursaba un edema agudo de pulmón, todo ello causado por una insuficiencia aórtica aguda, que aunque ecográficamente se informaba como moderada, clínicamente era grave. Existía entonces una clara indicación para el tratamiento quirúrgico.
El otro aspecto a considerar es el riesgo de la cirugía en el momento que se realiza el diagnóstico. Si bien a priori la mayoría de nosotros estaría de acuerdo en que en estas circunstancias, el riesgo era muy alto, existen varios esquemas que basándose en las condiciones en las que se encuentra el paciente y el tipo de procedimiento a efectuar, pretenden darle una formulación matemática al mismo. Estas fórmulas fueron obtenidas a partir del análisis de gran número de pacientes que en Europa y Estados Unidos, fueron sometidos a procedimientos de cirugía cardíaca. Si bien estas formulaciones no son exactas, pues no contemplan el amplio espectro de condiciones referidas no solo a los pacientes sino también al tipo de tratamiento y a las condiciones del medio en el que el mismo se realiza, permiten una aproximación bastante cercana al riesgo. Dentro de estas formulaciones, el EuroSCORE20 y el STS score21 son los más utilizados. Analizando el riesgo de nuestro paciente con estas fórmulas y los datos existentes hasta ese momento, la probabilidad que tenía este enfermo de morir durante la intervención era superior al 80% y por esta razón el equipo quirúrgico se negó a practicarla. Lo ocurrido con este paciente remarca como aprendizaje, la utilidad del diagnóstico precoz y el tratamiento oportuno y esto solo puede realizarse cuando existe la sospecha y se cuenta con los elementos necesarios.
Dra Andrea Cánepa: ¿Cuál fue el enfoque de este paciente desde el punto de vista del intensivista?
Dr. Sergio Sarquis: El primer punto primordial es la edad del paciente (89). En el 2020 en Estados Unidos uno de cada cinco pacientes tendrá más de 65 años, y si analizamos en profundidad esta franja, la que más importancia de crecimiento tendrá en este grupo es la de mayores de 85 años22. La expectativa de vida de un paciente añoso es mucho mayor de la que los médicos podemos imaginar (por ejemplo a los 85 años sería de 7 años), cada vez más veremos este grupo etario en nuestras UTIs. Este grupo de pacientes tienen disminuida su reserva fisiológica y por lo tanto una mayor susceptibilidad a enfermarse. Cuando la reserva fisiológica escasea, en el contexto de una afección aguda y grave, lo más probable es que se instaure una falla orgánica, la cual incrementa la mortalidad.
A nivel cardíaco hay menos miocitos y más fibrosis. Hay menor compliance ventricular, mayor trastorno eléctrico (reemplazo del tejido autonómico por tejido fibroso). Hay también mayor rigidez del tracto de salida y de los grandes vasos. Son corazones muy dependientes de la precarga, con trastornos frecuentes en la relajación23. A nivel respiratorio, hay menor compliance de la caja torácica, pérdida de la elasticidad pulmonar y caída de la capacidad vital y volumen espiratorio forzado en el 1er segundo. También hay menor función defensiva (clearence ciliar) y mayor incidencia de colonización orofaríngea24. A nivel renal, el 40% de los nefrones se esclerosan; el 50% del flujo sanguíneo renal se reduce, como así también el funcionamiento tubular25. A nivel inmunológico, presentan inmunosenescencia que claramente los predispone a infecciones gracias a la disminución en la inmunidad humoral y celular. Este paciente no elevó el recuento de leucocitos a pesar de estar cursando un evento extremadamente severo26.
La edad del paciente influenció y mucho en su evolución, y puede haber afectado la capacidad de respuesta inmunológica que tuvo para crear anticuerpos luego de su vacunación en el 2011.
La presencia de insuficiencia renal es un factor que claramente incrementa la mortalidad de los pacientes sépticos. Este paciente presentaba sepsis, inestabilidad hemodinámica, uso de fármacos nefrotóxicos (colistin, diuréticos) y edad avanzada. La endocarditis también es una posible causa no solo por la injuria por complejos antígeno-anticuerpos sino también por fenómenos emboligenos (una vegetación de 1 centímetro como en este caso tiene una potencialidad elevada de embolia). A pesar de que claramente el ecocardiograma mostraba una función sistólica “normal”; este paciente tuvo disfunción miocárdica que creo que también fue multifactorial e intervino claramente en su desenlace fatal. Es importante el concepto de función sistólica normal. Que sea normal no equivale a decir que es adecuada para la necesidad del paciente en una circunstancia de apremio (shock séptico)27.
Como factor que se agregó a su fatal evolución no podemos dejar de mencionar su reinfección con gérmenes multiresistentes. Este es uno de los principales males que aqueja a las UTIs y es vital trabajar fuertemente para erradicarlo. Este paciente evolucionó con síndrome de distress respiratorio agudo (SDRA) leve. Cumplía todos los criterios de Berlín28. El SDRA es otra entidad que incrementa la mortalidad de los pacientes. A pesar de haberlo ventilado de una forma protectiva, la gravedad de la afección gobernó la evolución. Es sabido que la mayoría de los pacientes con SDRA no mueren de hipoxemia refractaria y sí lo hacen de falla multiorgánica, como fue el caso del paciente29. El SDRA no fue un evento grave en el paciente, simplemente fue otro órgano de choque de una afección sistémica.
Este paciente evolucionó con un shock mixto, distributivo (séptico) y asociado a disfunción miocárdica. Todo esto es hipotético ya que no se le colocó un catéter en la arteria pulmonar:
Conclusión
Dr. Carlos M. Luna: En resumen, tuvimos la oportunidad de atender a una persona anciana pocos días después de una internación en la que se le detectó una bacteriemia por neumococo, estando inmunizado con la vacuna polisacárida, desarrolló severa insuficiencia cardíaca secundaria a una endocarditis bacteriana que terminó con su vida. Se ha observado que la mortalidad en pacientes más graves con ENI de acuerdo al escor APACHEII o el escor de bacteriemia, aun recibiendo un tratamiento antibiótico apropiado, es de hasta el 40%. En esta situación, la secreción excesiva de citokinas, óxido nítrico y kininas suelen conducir al shock séptico. Comorbilidades como cáncer, diabetes y cirrosis; complicaciones como requerimiento de oxígeno, ARM, estado mental alterado y paro cardíaco; factores relacionados al patógeno como infección por serotipos asociados a elevada mortalidad y al uso de 1 solo antibiótico, se asocian significativamente a mayor mortalidad30.
La vacuna polisacárida ha demostrado un aceptable efecto protector contra la enfermedad neumocóccica invasiva en adultos mayores sin factores de riesgo31. La misma tiene un mecanismo inmunogénico imperfecto, aumenta el nivel de anticuerpos por parte de los linfocitos B, sin embargo, también induce una depleción de dichos linfocitos que lleva a una ausencia de memoria inmunológica que condiciona una hiporrespuesta característica de las re-vacunaciones con este tipo de vacunas32. Si bien se desconoce el serotipo del neumococo comprometido en este paciente y por ende si la infección pudiera haber sido debida a un serotipo ausente en la vacuna, la baja inmunogenicidad de la vacuna polisacárida más los efectos de la senescencia del sistema inmune parecen claves para explicar la falta de prevención de la vacuna aplicada en este caso. La vacuna conjugada (unión del polisacárido capsular a una proteína transportadora) induce una respuesta inmune T-dependiente con generación de anticuerpos de alta afinidad y memoria inmunológica, superior a la de la vacuna polisacárida a nivel cuantitativo33.
La endocarditis es una de las formas más raras y graves de ENI. La capacidad de la vacuna de prevenir la endocarditis se desconoce pero es posible; la vacuna conjugada recomendada para uso universal ha mostrado ser altamente efectiva en la prevención de ENI en niños34.
Conflicto de intereses: CML forma parte del Advisory Board de Astra Zeneca, Bayer Health Care y Pfizer, y participó como disertante para AstraZeneca, Bayer Health Care Merk Sahrp Dohne y Pfizer, los demás autores declaran no tener conflictos de intereses.
1. Perdomo Garcia FJ, Martinez Muñiz JO, Machin Rodriguez JC. Endocarditis infecciosa: una revision bibliografica necesaria. MEDISAN 2010;14: 90-102.
2. Siles Rubioa JR, Anguita Sáncheza M, Castillo Domíngueza JC, et al. Síndrome de Austrian (endocarditis, meningitis y neumonía por Streptococcus pneumoniae). A propósito de un caso poco frecuente. Rev Esp Cardiol 1998;51: 1006-8.
3. Moraga-Llop FA. Enfermedad neumocócica en la era vacunal y emergencia de serotipos. ¿Tendencias temporales y reemplazo de serotipos?. Enfermedades Infecciosas y Microbiología Clínica 2009;27: 1-4.
4. Valero Novellaa S, Reus Bañulsa A, Botella Ortiza E, Merino de Lucas. El curso clínico agresivo de la endocarditis neumocócica. Rev Clin Esp 2007; 207: 183-6.
5. Ertugrul N, Rodriguez-Barradas MC, Musher DM, et al. BOX-polymerase chain reaction-based DNA analysis of nonserotypeable Streptococcus pneumoniae implicated in outbreaks of conjunctivitis. J Infect Dis 1997;176: 1401-1405.
6. van Dam JE, Fleer A, Snippe H. Immunogenicity and immunochemistry of Streptococcus pneumoniae capsular polysaccharides. Antonie Van Leeuwenhoek 1990; 58: 1-47.
7. Musher DM, Alexandraki I, Graviss EA et al. Bacteremic and nonbacteremic pneumococcal pneumonia: a prospective study. Medicine (Baltimore) 2000; 79: 210-21.
8. Ortqvist A, Kalin M, Julander I, Mufson M. Death in bacteremic pneumococcal pneumonia, A comparison of two populations -- Huntington WVa and Stockholm, Sweden. Chest 1993;103: 710-63.
9. Moroney JF, Fiore AE, Harrison LH, et al., Clinical outcomes of bacteremic pneumococcal pneumonia in the era of antibiotic resistance. Clin Infect Dis, 2001;33: 797-805.
10. Mufson MA, Sanek RJ. Bacteremic pneumococcal pneumonia in one American city: A 20 year longitudinal study, 1978-1997. Am J Med 1999;107: 34 S-43 S.
11. Plouffe JF, Breiman RF, Facklam RR. Bacteremia with Streptococcus pneumoniae. Implications for therapy and prevention. Franklin County Pneumonia Study Group. JAMA 1996;275: 194-8.
12. Guidelines for the Management of Adults with Hospital-acquired, Ventilator- associated, and Healthcare-associated Pneumonia. Am J Respir Crit Care Med 2005. 171: 388-416.
13. Waterer GW, Wunderink RG. Controversies in the diagnosis of ventilator- acquired pneumonia. Med Clin N Amer 2001: 1565-81.
14. Luna CM, Sarquis S, Niederman M, et al. Is a Strategy Based on Routine Endotracheal Cultures the Best Way to Prescribe Antibiotics in Ventilator- Associated Pneumonia? Chest 2013;144: 63-71.
15. Aronin S, Mukherjee S, West J, Cooney E. Review of Pneumococcal Endocarditis in Adults in the Penicillin Era. Clin Infect Dis 1998;26: 165-71.
16. López Fornás F, Martínez García F, Roldán Conesa D, et al. Revisión y perspectivas actuales de la endocarditis por neumococo. Rev Esp Quimioter 2001; 14: 1-4.
17. Wolff M, Regnier B, Witchitz S, et al. Pneumococcal endocarditis. Eur Heart J 1984; 5: 77-8.
18. Bonow RO, Carabello BA, Chatterjee K, et al. ACC/AHA 2006 guidelines for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (writing Committee to Revise the 1998 guidelines for the management of patients with valvular heart disease) developed in collaboration with the Society of Cardiovascular Anesthesiologists endorsed by the Society for Cardiovascular Angiography and Interventions and the Society of Thoracic Surgeons. J Am Coll Cardiol 2006. 48: p. 1-148.
19. Habib G, Hoen B, Tornos P, et al. Guidelines on the prevention, diagnosis, and treatment of infective endocarditis (new version 2009): the Task Force on the Prevention, Diagnosis, and Treatment of Infective Endocarditis of the European Society of Cardiology (ESC). Endorsed by the European Society of Clinical Microbiology and Infectious Diseases (ESCMID) and the International Society of Chemotherapy (ISC) for Infection and Cancer. Eur Heart J 2009; 30: 2369-413.
20. Roques F, Michel P, Goldstone AR, Nashef SA. The logistic EuroSCORE. Eur Heart J 2003;24: 882.
21. O’Brien SM, Shahian DM, Filardo G, et al. The Society of Thoracic Surgeons 2008 cardiac surgery risk models: part 2-isolated valve surgery. Ann Thorac Surg 2009; 88: 23-42.
22. Day JC. Population projections of the United States by age, sex, race, and Hispanic origin: 1995-2050. 199, Bureau of the Census: Washington DC.
23. Lakatta EG. Changes in cardiovascular function with aging. Eur Heart J 1990; 11 (suppl C) 22-29.
24. Marik PE. Aspiration pneumonitis and Aspiration pneumonia in Primary care. N Eng J Med 2001;344: 665-71.
25. Rosenthal RA, Kavic SM. Assessment and management of the geriatric patient. Crit Care Med 2004;32: S92-105.
26. Currie MS, Immunosenescese. Compr Ther 1992;18: 26-34.
27. Cotter G, Moshkovitz Y, Kaluski E, et al. The role of cardiac power and systemic vascular resistance in the pathophysiology and diagnosis of patients with acute congestive heart failure. Eur J Heart Fail 2003; 5: 443-51.
28. Ranieri VM, Rubenfeld GD, Thompson BT, et al. Acute respiratory distress syndrome: the Berlin Definition. ARDS Definition Task Force. JAMA 2012; 307: 2526-33.
29. Estenssoro E, Laffaire E Sáenz G, et al. Incidence, clinical course, and outcome in 217 patients with acute respiratory distress syndrome. Crit Care Med 2002; 30: 2450-6.
30. Baddour LM, Yu VL, Klugman KP, et al. The International Pneumococcal Study Group, Combination Antibiotic Therapy Lowers Mortality in Severly Ill Patients with Pneumococcal Bacteremia. Am J Respir Crit Care Med 2004;170:440-4.
31. Palma I, Mosquera R, Demier C, Vay CA, Famiglietti A, Luna CM. Impact of bacteremia in a cohort of patients with pneumococcal pneumonia. J Bras Pneumol 2012; 38: 432-40.
32. Pollard AJ, Goldblatt D. Immune response and hostpathogen interactions. Methods Mol Med 2001;66: 23-39.
33. Pilishvili T, Lexau C, Farley MM, et al., Sustained reductions in invasive pneumococcal disease in the era of conjugate vaccine. J Infect Dis 2010; 201: 32-41.
34. Jansen AG, Rodenburg GD, de Greeff SC, et al. Invasive pneumococcal disease in the Netherlands: Syndromes, outcome and potential vaccine benefits. Vaccine 2009;27: 2394-401.