Autor : FernĂĄndez Jesica Noelia1 Kevorkof Gregorio Varujan1 Acosta MarĂa Alejandra1 Castro Mara Soledad1 Oviedo Eduardo Enrique1 Najo Martin Augusto1 Ubal Leonardo GermĂĄn1 Yapur Bassani Natalia1 Lerda Marcelo1 Camporro Fernando1
1 Hospital TrĂĄnsito CĂĄceres de Allende, CĂłrdoba, Argentina
Correspondencia :
Resumen
Si bien aĂșn no hay una definiciĂłn precisa de inflamaciĂłn sistĂ©mica
en EPOC, su reconocimiento se ha basado en estudios que han demostrado un
aumento de concentraciĂłn plasmĂĄtica de diversos marcadores inflamatorios entre
ellos proteĂna C reactiva (PCR) y, en los Ășltimos años se ha postulado tambiĂ©n
la microalbuminuria. Los objetivos de este trabajo
fueron determinar la microalbuminuria y la PCR como
potenciales biomarcadores de inflamación sistémica.
Para ello se reclutaron pacientes EPOC estable y tabaquistas no EPOC diagnosticados
mediante espirometria, mayores a 40 años sin HTA ni
diabetes tipo I Ăł II, en el periodo comprendido entre octubre de 2017 a marzo
de 2019. A ambos grupos se le extrajo una muestra de sangre venosa para
determinar PCR ultrasensible y 3 muestras de orina para determinar microalbuminuria, tomando una media de las mismas. Se
considerĂł albuminuria significativa cuando en al menos dos de tres
determinaciones hubiese valores entre 30 y 300 mg/g de creatinina urinaria. La
PCR ultrasensible se considerĂł positiva con un valor igual o superior a 5 mg/L.
De los 47 pacientes analizados se obtuvo una albuminuria media de 13.91 ± 5.04
en el grupo EPOC en comparación con 2.50 ± 0.36 del grupo control. De la misma
forma se compararon las medias de PCR ultrasensible, arrojando un valor de 5.06
± 2.24 en los pacientes EPOC en relación a 2.46 ± 0.51 de los controles. Ambas
variables mostraron diferencias estadĂsticamente no significativas entre los
grupos de estudio (p = 0,058 para albuminuria media y p = 0.330 para PCR
ultrasensible).
Palabras clave:
Microalbuminuria, PCR,
Inflamación sistémica, Biomarcadores, EPOC
Recibido: 12/12/2019
Aceptado:
16/04/2021
IntroducciĂłn
El patrĂłn inflamatorio de la enfermedad pulmonar obstructiva
crĂłnica (EPOC) incluye a neutrĂłfilos, macrĂłfagos y linfocitos (fundamentalmente
CD8). Estas células liberan mediadores inflamatorios que atraen células desde
la circulaciĂłn que amplifican el proceso inflamatorio e inducen cambios estrucÂturales.
Dicho proceso es amplificado aĂșn mĂĄs por el estrĂ©s oxidativo asociado y excesos
de proteasas en el pulmĂłn1.
La mayorĂa de los pacientes con EPOC tienen enfermedades crĂłnicas
concomitantes vinculadas a los mismos factores de riesgo: tabaco,
envejecimiento e inactividad, lo que lleva a un mayor impacto en el pronĂłstico
y calidad de vida. Los mediadores inflamatorios en la circulaciĂłn pueden
iniciar o empeorar otras patologĂas presentes en estos pacientes tales como:
insuficiencia cardĂaca, enfermedad cardĂaca isÂquĂ©mica, hipertensiĂłn arterial
(HTA), osteoporosis, anemia normocĂtica, diabetes y
sĂndrome metabĂłlico2.
Sin embargo, aĂșn no hay una definiciĂłn precisa de inflamaciĂłn
sistémica en EPOC. Su reconocimiento se ha basado en estudios que han
demostrado un aumento de concentraciĂłn plasmĂĄtica de diversos marcadores
inflamatorios: TNFα, IL-6, IL-8, proteĂna C reactiva (PCR), fibrinĂłgeno y
leucocitos en pacientes con EPOC estable comparados con los mismos parĂĄmetros
en una poblaciĂłn normal3.
La liberaciĂłn de estas proteĂnas inflamatorias lesiona el endotelio,
lo que induce grave disfunciĂłn de la microcirculaciĂłn4.
El endotelio vascular, al actuar como membrana semipermeable, ante cualquier
desequilibrio, incrementa su permeabilidad con la consiguiente disfunciĂłn
endotelial facilitando una filtraciĂłn anormal de proteĂnas5,
6.
En los Ășltimos años se ha postulado tambiĂ©n que la microalbuminuria serĂa predictor de dicha disÂfunciĂłn
endotelial. El glomérulo, como extensión del endotelio vascular, también se
lesiona durante la respuesta inflamatoria sistémica, produciendo consecuencias
graves en factores hemodinĂĄmicos locales y el diĂĄmetro de los poros, lo cual
resulta en filtraciĂłn de proteĂnas7.
Basado en los anteriores antecedentes, la microalbuminuria
y la PCR ultrasensible podrĂan ser imÂportantes indicadores para predecir el
daño sistémico asociado a EPOC8.
Objetivo
principal
Determinar la microalbuminuria como
potencial biomarcador de inflamación sistémica en pacientes
con EPOC estable en comparaciĂłn con tabaquistas no EPOC.
Objetivo
secundario
Â
Criterios de inclusiĂłn
1. Pacientes con diagnĂłstico de EPOC (Definida segĂșn GOLD por un
cociente FEV1/FVC postbroncodiÂlatador < a 0.70,
lo que confirma la presencia de una limitación persistente al flujo aéreo, en
pacientes con sĂntomas apropiados y exposiciones a estĂmulos nocivos,
principalmente el humo del tabaco)9 estable: estadios 1 [leve], 2
[moderado], 3 [grave] y 4 [muy grave] segĂșn la clasificaciĂłn GOLD de la
gravedad de EPOC10,
diagnosticados previamente con espirometrĂa.
2. Edad superior a 40 años.
3. Sexo femenino y masculino
Criterios de exclusiĂłn
1. HipertensiĂłn arterial (HTA).
2. Diabetes mellitus 1 y 2 (DM).
3. EPOC exacerbada, definida como empeoramiento agudo de los
sĂntomas respiratorios que lleva al empleo de un tratamiento adicional; aumento
de la disnea, tos y purulencia y volumen del esputo, en el Ășltimo año11.
4. Enfermedad renal aguda y crĂłnica.
5. InfecciĂłn del tracto urinario (ITU).
6. Hematuria macroscĂłpica.
7. Embarazadas.
8. Pacientes que hayan realizado actividad fĂsica y hayan tenido
fiebre al momento de la consulta.
9. Sedimento urinario patolĂłgico.
AdemĂĄs se conformĂł un grupo control integrado por fumadores de
ambos sexos mayores de 40 años no EPOC (descartando obstrucción al flujo aéreo
por espirometria), sin HTA ni DM tipo 1 Ăł 2 o infecÂciĂłn
respiratoria aguda, manteniendo los restantes criterios de exclusiĂłn
establecidos anteriormente.
A cada paciente se le constataron los siguientes datos: edad,
carga tabĂĄquica (paquetes/año), anteceÂdentes personales patolĂłgicos (segĂșn
registro de los mismos por historia clĂnica), realizĂĄndose un examen fĂsico neumonolĂłgico completo con toma de presiĂłn arterial,
saturaciĂłn arterial de oxĂgeno e Ăndice de masa corporal (IMC). Se solicitĂł un
anĂĄlisis sanguĂneo (ver variables de laboratorio) y muestras de orina,
considerando la primera orina de la mañana de tres determinaciones con un
intervalo mĂĄximo entre cada muestra de una semana. Los pacientes concurrieron
en 3 oportunidades al hospital, una primera vez donde fueron reclutados y se
les realizo el examen fĂsico, la extracciĂłn de sangre y entrega de 1° muestra
de orina, y luego a la entrega de la 2° y 3° muestra de orina respectivamente.
Los datos obtenidos de cada paciente se registraron en una planilla.
Las variables analizadas fueron las siguientes:
o Variables demogråficas: edad (años), sexo, talla (metros), peso (kg).
o Variables clĂnicas: presiĂłn arterial sistĂłlica (PAS) y presiĂłn
arterial diastĂłlica (PAD) expresadas en mmHg, tomadas
de acuerdo a la técnica con esfingomanómetro
recomendada por el VIII Joint CoÂmitt
for HTA12,
IMC expresado en kg/m2,
saturaciĂłn de oxĂgeno mediante oxĂmetro de pulso
portĂĄtil Choicemmed MD300C, espirometrĂa
pre/post broncodilatadora, realizada con espirĂłmetro Medgraphic
segĂșn recomendaciones de la ATS13,
utilizando principalmente como variable espirométrica
el FEV1 (% del predicho).
o Variables de laboratorio: citolĂłgico completo, PCR ultrasensible, glucemia,
urea, creatinina, mdrd (filtrado glomerular), orina
completa y MAO.
Para la determinaciĂłn de las variables bioquĂmicas se extrajeron 10
ml de sangre venosa cubital o radial.
Las muestras de suero se centrifugaron a 2000 r.p.m
durante 10 minutos en centrĂfuga Giumelli y se
procesaron en el autoanalizador COBA C 311 para la
determinaciĂłn de PCR (mg/L), prueba inmuÂnoturbidimĂ©trica
potenciada con partĂculas.
En el anĂĄlisis de las orinas completas se emplearon tiras
reactivas Multistix de SIEMENS, centrifuga Roleo 2080
(1500 r.p.m, 5 minutos) y microscopio Ăłptico Labomet (objetivo 40x y 10x). Las mismas se centrifugaron a
2000 r.p.m durante 3 minutos para luego ser
procesadas en COBA C 311 para el dosaje de
creatininuria y albuminuria, esta Ășltima por ensayo inmunoturbidimĂ©trico.
Se considerĂł que un paciente tiene albuminuria significativa
cuando en al menos dos de tres determiÂnaciones tuviera valores entre 30 y 300
mg/g de creatinina urinaria (< a 30 mg/g se considerĂł normal). En cuanto a
la PCR ultrasensible se considerĂł positiva con un valor igual o superior a 5
mg/L14-17.
AnĂĄlisis
estadĂstico
Los resultados cuantitativos se expresaron como media ± error
estĂĄndar realizando comparaciones de todas las combinaciones posibles de pares
de medias por ANAVA multivariado.
Los resultados cualitativos se expresaron en nĂșmero (porcentaje) y
se analizaron con el test de Chi cuadrado.
Se estableciĂł un nivel de significaciĂłn de p< 0.05 para todos
los casos. Todos los anĂĄlisis fueron realizados con el programa InfoStat versiĂłn 2018e.
Resultados
Los resultados se obtuvieron de la muestra constituida por 47
personas, estando conformada por paÂcientes EPOC estables (n = 27) y
tabaquistas no EPOC pertenecientes al grupo control (n = 20).
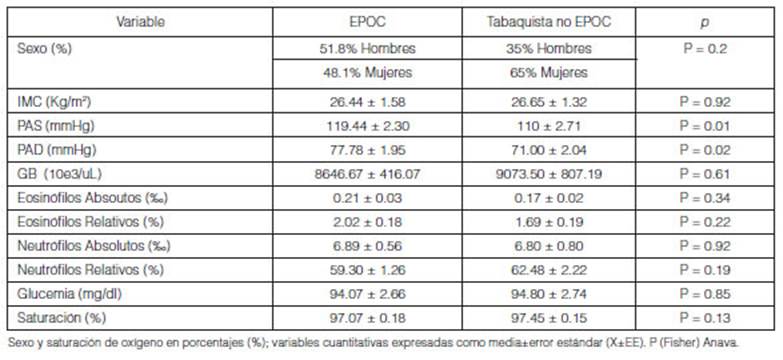
Se tuvieron en cuenta variables no determinantes y determinantes
asociadas a EPOC las cuales se sometieron a anĂĄlisis comparativo con el grupo
control correspondiente. Dentro de las variables no determinantes, tal como lo
muestra la tabla 1, ambos grupos resultaron homogéneos en cuanto a sexo,
caracterĂsticas antropomĂ©tricas, recuento de glĂłbulos blancos (incluyendo
valores absolutos y relativos de eosinĂłfilos y neutrĂłfilos),
glucemia y saturaciĂłn de oxĂgeno (%). Este Ășltimo dato mostrĂł particular
interés: al analizar el grupo de pacientes EPOC se demostró una media 97.07 ±
0.18 en comparación con grupo control que arrojó un valor de 97.45 ± 0.15, no
mostrĂĄndose diferencias significativas entre ambos grupos.
En cuanto a la presiĂłn arterial sistĂłlica y diastĂłlica, se
encontraron diferencias estadĂsticamente significativas (Tabla 1).
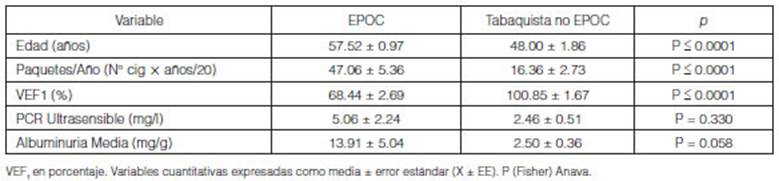
Por otra parte, teniendo en cuenta las variables determinantes
relacionadas a EPOC, la Tabla 2 muestra la distribuciĂłn etaria, la carga
tabåquica (expresada en paquetes/año) y VEF1 mostrando heterogeneidad entre los
grupos.
El grado de obstrucción al flujo aéreo de los pacientes EPOC queda
expresada en la Figura 1. La mayorĂa de los pacientes presento
obstrucciĂłn leve y moderada, en comparaciĂłn con un bajo porcentaje
correspondiente a la forma severa y muy severa.

En cuanto a las variables objetivo del presente estudio, se
tuvieron en cuenta las medias de albumiÂnuria y PCR ultrasensible del grupo
EPOC (n= 27) comparadas con el grupo control (n= 20) (Tabla 2). En cuanto a la
albuminuria, al encontrarnos con 3 determinaciones correspondientes a 3
muestras distintas de orina, se tomĂł una media de las mismas, la cual fue
objeto de anĂĄlisis conjuntamente con la PCR ultrasensible.
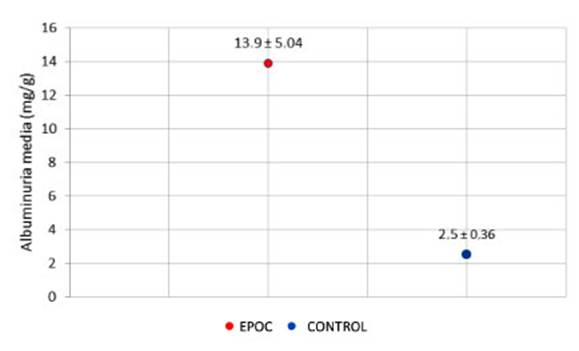
De esta forma, se obtuvo una albuminuria media de 13.91 ± 5.04 en
el grupo EPOC en comparación con 2,50 ± 0,36 del grupo control (Figura 2).De
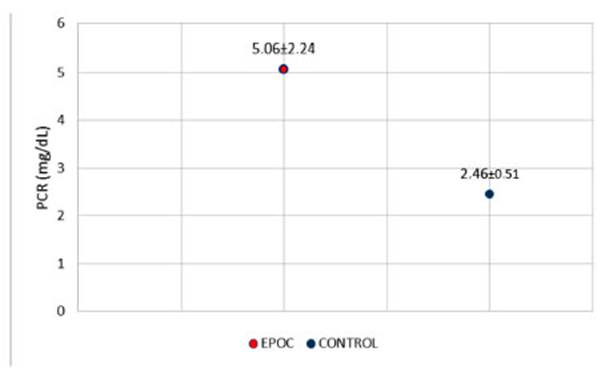
la misma forma se compararon las medias de PCR ultrasensible, arrojando un
valor de 5.06 ± 2.24 en los pacientes EPOC en relación a 2.46 ± 0.51 de los
controles (Figura 3). Ambas variables mostraron diferencias estadĂsticamente
no significativas entre los grupos de estudio (p= 0,058 para albuminuria media
y p= 0,330 para PCR ultrasensible).
DiscusiĂłn
Es un fenómeno emergente que la EPOC tiene sus efectos sistémicos
en forma de alteraciones estrucÂturales y bioquĂmicas en otros Ăłrganos ademĂĄs
de los pulmones. Se ha citado que el endotelio vascular es un sitio importante en
el que se producen los efectos sistémicos de la inflamación y, por lo tanto, la
microalbuminuria es una manifestaciĂłn indirecta del
efecto de la inflamaciĂłn sistĂ©mica sobre la perÂmeabilidad endotelial renal18.
Diversos estudios han postulado a la microalbuminuria
como un biomarcador de inflamaciĂłn sisÂtĂ©mica
asociada a EPOC, muchos de los cuales no tuvieron solo en cuenta pacientes con
enfermedad obstructiva estable y tampoco descartaron otras patologĂas que son
causa de microalbuminuria como HTA y diabetes
mellitus19-21.
Se ha reconocido que la EPOC se asocia con frecuencia a algĂșn
grado de inflamación sistémica. Es asà como en pacientes en etapas estables de
la enfermedad se ha descrito aumento de varios marcadores de inflamaciĂłn
sistĂ©mica en sangre perifĂ©rica, tales como: TNFα, IL-6, IL-8, proteĂna C
reactiva (PCR), fibrinĂłgeno, leucocitos y en los Ășltimos años la
microalbuminuria22.
En nuestro medio, es uno de los primeros estudios que determina
una relaciĂłn de marcadores inÂflamatorios, en este caso microalbuminuria
y PCR ultrasensible entre pacientes con EPOC estable y tabaquistas no EPOC. Un
trabajo previo, de Casanova et al, realizĂł una demostraciĂłn similar, postuÂlando
que la microalbuminuria podrĂa ayudar en la
identificaciĂłn de un subgrupo de pacientes EPOC con incremento de riesgo
cardiovascular y potencial pronĂłstico adverso. En el mismo, los pacientes con
EPOC tuvieron significativamente niveles mayores de microalbuminuria
que los fumadores sin obstrucciĂłn, contrariamente en lo observado en el
presente estudio, probablemente por un tamaño muestral
pequeño y naturaleza transversal del trabajo.
En cuanto a la PCR, si bien hubo una tendencia al aumento de la
misma en el grupo EPOC con resÂpecto a los controles, al no ser significativa,
nuestro estudio no logro demostrar una asociaciĂłn positiva de la misma, del
mismo modo que sucediĂł con la microalbuminuria. Es de
destacar que Casanova et al no tuvo en cuenta este biomarcador,
considerando que la microalbuminuria tiene mayor
asociaciĂłn con eventos cardiovasculares y muerte que la PCR. Estos hallazgos no
fueron comprobados por nuestra investigaciĂłn. QuizĂĄs demostraron un mayor
aumento de albuminuria en su grupo de pacientes EPOC estable por no descartar
sujetos con cifras elevadas de HTA, de hecho demostraron que los pacientes con microalbuminuria tenĂan niveles mĂĄs elevados de presiĂłn
arterial sistĂłlica. Pudieron determinar que la PO2 y la presiĂłn arterial
sistĂłlica fueron predictores significativos de niveles de microalbuminuria.
Los niveles de esta Ășltima fueron inversamente proporcionales a la PO2, de esta
forma establecieron una alta prevalencia de la misma asociada con hipoxemia,
otro hallazgo no demostrado por nuestro trabajo.
Los principales resultados de nuestro estudio consisten en demostrar
una tendencia al aumento de la PCR (la cual se encontrĂł discretamente por
encima del punto de corte) y mayor albuminuria media (a pesar de que los
valores se encontraron dentro de la normalidad, sin rango de microalbuminuria) en pacientes EPOC en comparaciĂłn con los
controles, lo que podrĂa demostrar una tendencia a mayor grado inflamatorio en
pacientes con enfermedad obstructiva. Consideramos que los datos no fueron
estadĂsticamente significativos debido al tamaño muestral
reducido.
Aunque el potencial de los biomarcadores
en la EPOC es prometedor, actualmente no existe ninÂguno realmente
diferenciador que nos permita predecir con precisiĂłn el desarrollo y la
progresiĂłn de la enfermedad, la apariciĂłn de exacerbaciones, la respuesta a un
determinado tratamiento o el riesgo de mortalidad23. Son necesarios
mås estudios que logren determinar la correlación de determinados biomarcadores con inflamación sistémica en pacientes EPOC.
En conclusiĂłn, la determinaciĂłn de albuminuria no mostrĂł
diferencias significativas entre los grupos, si bien se evidenciĂł mayor grado
de la misma en pacientes EPOC con respecto a controles, esta no fue en rango de
microalbuminuria, por lo que no se la puede
considerar como biomarcador de inflamación sistémica
en los pacientes con EPOC estable.
En cuanto a la PCR ultrasensible, se evidenciĂł una tendencia al
aumento de la misma en los pacienÂtes con EPOC en comparaciĂłn con los
controles, pero no se constatĂł una diferencia significativa entre los grupos
para considerarla también como otro biomarcador de
utilidad para predecir inflamación sistémica asociada.
BibliografĂa
1. Kumar V, Abbas A, Fausto N. Robbins y Cotran. PatologĂa
estructural y funcional. 7ma edición. Barcelona (España): Elsevier
Saunders; 2009 (cap. 15 El PulmĂłn) p: 723-4.
2. AgustĂ A, Vogelmeier, Celli B , et al. Global Initiative for Chronic Obstructive
Lung Disease. U.S
National Library of Medicine, Bethesda, USA. 2018. 12-15, Chapter 1:
definition and overview, pathology, pathogenesis and pathophysiology.
3. Casanova Macario C, de Torres Tajes JP, CĂłrdoba LanĂșs E. EPOC:
inflamación bronquial y sistémica. Arch Bronconeumol. 2010; 46(Supl 4):
9-15.
4. Resendiz-HernĂĄndez J, Camarena A.
Mecanismos inmunolĂłgicos de la respuesta inflamatoria en el EPOC, NCT. 2010;
69(4): 210-7.
5. Kumar V, Abbas A, Fausto N. Robbins y Cotran. PatologĂa
estructural y funcional. 7ma ediciĂłn. Barelona
(España): Elsevier Saunders; 2009.519-520: Cap 11; Vasos sanguĂneos.
6. BadimĂłn L, Martinez-gonzĂĄlez
J. DisfunciĂłn endotelial. Rev Esp
Cardiol Supl. 2006;
6:21-30.
7. Alegre J, Alles A, Angerosa M. Implicancia de la Proteinuria en el DiagnĂłstico
y Seguimiento de la Enfermedad Renal CrĂłnica. Sociedad Argentina de NefrologĂa.
Documento de Consenso. 2015;1-22.
8. Ford E, Cunningham TJ, Mannino DM. Inflammatory
markers and mortality among US adults with obstructive lung funcÂtion. Respirology.
2015; 20(4): 587-3.
9. Alvar A, Claus V, Celli B, et al. Global Initiative for
Chronic Obstructive Lung Disease. 2019;(4).Chapter
2: diagnosis and initial assessment.
10. Casas A, Sansores R, Tokumoto A.
Recomendaciones para el diagnĂłstico y tratamiento de la enfermedad pulmonar
obstrucÂtiva crĂłnica. AsociaciĂłn Latinoamericana de TĂłrax. EdiciĂłn 1;
2011.CapĂtulo 2: Curso clĂnico, diagnĂłstico, espiromĂ©trico
y estratificaciĂłn de la gravedad. 12-18
11. Alvar A MD, Claus V MD, Celli B MD,
et al. Global
Initiative for Chronic Obstructive Lung Disease. U.S National Library of Medicine,
Bethesda, USA. 2018. 100-2, Chapter 5: Management of exacerbations
12. GĂłmez-LeĂłn Mandujano A, Morales LĂłpez S, Ălvarez DĂaz CJ.
TĂ©cnica para una correcta toma de la presiĂłn arterial en el paciente
ambulatorio. 2016; 59: 49-55.
13. GarcĂa-RĂo F, Calle M, Burgos F, Casan P, et al. EspirometrĂa. Arch Bronconeumol. 2013; 499: 388-401.
14. Alegre J, Alles A, Angerosa M, et al. Implicancia de la Proteinuria en el
DiagnĂłstico y Seguimiento de la enfermedad renal crĂłnica. Sociedad Argentina de
NefrologĂa. Documento de consenso. 2016. 8-18.
15. Calabia E. Medida de la funciĂłn renal.
EvaluaciĂłn del cociente microalbuminuria. Valor de la
tira reactiva y del examen del sedimento urinario. Indicaciones para solicitar
ecografĂa renal. NefrologĂa. 2004; 24 (Supl 6):
35-46.
16. Figueroa Casas J, Schiavi E, Mazzei J. Recomendaciones de la EPOC en la Argentina.
Medicina (Buenos Aires). 2012;72 (Supl
1): 2-15.
17. Gorosito M, SantamarĂa R, AlcĂĄzar R. Documento de la Sociedad
Española de NefrologĂa sobre las guĂas KDIGO para la evaluaciĂłn y el
tratamiento de la enfermedad renal crĂłnica. NefrologĂa 2014; 34 (Supl 3): 302-16.
18. Agrawal A, Garg R, Sahu D, Kumar M. Study the association of COPD with early endotelial dysfunction and its impact on cardiovascular system by estimating urinary albumin creatinine ratio.
Lung India. Pubmed. 2017; 34: 138-43.
19. Saldias F, DĂaz O, Dreyse J, C et al. EtiologĂa y biomarcadores
de inflamaciĂłn sistĂ©mica en las exacerbaciones leves a modÂeradas de la
enfermedad pulmonar obstructiva crĂłnica. Rev Med Chile. 2012; 140: 10-8.
20. Jhon M, Hussain S, Prayle A, Simms R, Cockcroft JR, Bolton CE. Tarjet renal damage: the microvascular
associations of increased aortic stiffness in patients with COPD. John et al. Respiratory Research. 2013;
14: 31.
21. Kaysoydu E, Arslan S, Yildiz G, Candan F. Factors Related
to Microalbuminuria in patients with Chronic
Obstructive PulÂmonary Disease. Adv
Clin Exp Med.
2014; 235): 749-55.
22. Morales A, Dreyse J, Diaz O, Saldias F, Carrasco F,
Lisboa C. Marcadores de inflamación sistémica en pacientes ex fumadores con enfermedad
pulmonar obstructiva crĂłnica en etapa estable. Rev med Chile. 2010; 138: 957-64.
23. Izquierdo Alonso JL. Futuro de los marcadores biolĂłgicos en la
EPOC. Arch Bronconeumol.
2017; 53: 541-2.