Autor : Scarinci Mirta1, Douglas Nazareno NicolÃĄs G2, Downey Daniel3, Ortiz Ma. Cristina4, Schonfeld Daniel5, Casas Juan P6, Alonso Alvaro7, Barimboim Enrique8, Precerutti Juan9, CarlÃĐs Daniel10, Penizzotto Miguel11
1Hospital Dr. A CetrÃĄngolo, Buenos Aires 2Hospital Vera Barros, La Rioja 3Hospital EspaÃąol, CABA 4Hospital Sommer, Buenos Aires 5Centro DiagnÃģstico San Jorge, Puerto Madryn, Chubut 6Sanatorio Allende Cerro, CÃģrdoba 7Sanatorio Trinidad, Buenos Aires 8Hospital Central de Mendoza 9Hospital Italiano, CABA 10Hospital Dr. J. Perrando, Chaco 11Sanatorio San Roque, CuruzÚ CuatiÃĄ, Corrientes
Correspondencia : Alejandra GonzÃĄlez E-mail: alestork@yahoo.com.ar
Caso clínico
Se presenta un paciente masculino, de 67 años, residente en la provincia de La Rioja, quien concurre al Servicio de Neumonología del Hospital Vera Barros. Ex fumador importante (60 p/y hasta hace 5 años), trabajó en curtiembre y con forrajes. Consultó por disnea de esfuerzo grado III en la escala modificada del Medical Researh Council (mMRC) y tos seca de 3 o 4 años de evolución. Estos síntomas se agudizaban 3 o 4 veces al año y requerían medicación que no podía precisar.
Al examen físico presentaba rales tipo velcro bibasales. La saturación de hemoglobina basal era de 93% y desaturaba hasta 86% durante la marcha. Caminó 192 metros y alcanzó un puntaje de 8/9 en la escala de Borg modificada (disnea muy, muy severa). La Espirometría llamativamente resultó normal (Tabla 1).
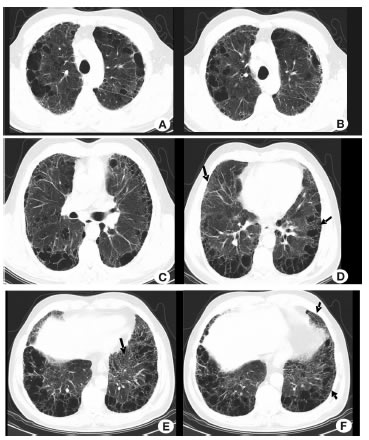
La tomografía de tórax (TC) Fig. 1, reveló enfisema centroacinar y paraseptal extenso a predominio de lóbulos superiores y algunas áreas de panalización subpleural basales. Esta aparecía algo encubierta por el enfisema que llegaba hasta esta zona. Pudieron observarse otros signos de fibrosis como reticulación y algunas bronquiectasias de tracción, visibles también en sectores basales.

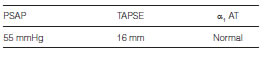
El dosaje de α1 Antitripsina (α1AT) fue normal. Se le solicitaron Volúmenes Pulmonares, Capacidad de Difusión de Monóxido de Carbono (DLCO) y Ecocardiograma (Tablas 2 y 3).

Con la impresión diagnóstica de síndrome de Combinación de Fibrosis Pulmonar y Enfisema (CFPE) se comenzó tratamiento con Formoterol/ Budesonide y posteriormente se agregó Tiotropio y Esomeprazol. Se le aconsejó caminata y ejercicios “caseros” de rehabilitación, dada la imposibilidad del paciente (por razones económicas y geográficas) de trasladarse a un centro asistencial.
Dr. Downey: Parece solo enfisema. Tiene espirometría normal y recibe tratamiento con 3 drogas. ¿Por qué?
Dr. Douglas Nazareno: Se discutió con el Servicio de Imágenes respecto de si había o no panalización y concluimos que tiene áreas basales y subpleurales que impresionan como panalización, difíciles de distinguir porque el enfisema llega a los lóbulos inferiores. Suele ser motivo habitual de controversia la existencia o no de panalización en la tomografía, aún entre expertos. Los diagnósticos diferenciales de panalización incluyen el enfisema paraseptal (que puede extenderse también a regiones basales como en nuestro paciente) y las bronquiectasias por tracción periféricas (las cuales pueden distinguirse eventualmente mejor con técnicas como la de Mínima Intensidad de Proyección (MinIP), no disponible en este caso. La distinción puede resultar muy dificultosa.
Si bien no es tan fácil visualizar en esta tomografía los quistes de paredes gruesas, dispuestos en racimos, con tres hileras desde la pleura, como exige la definición de panalización, considero que hay zonas de panal y por lo tanto podría considerarse que tiene patrón radiológico de Neumonía Intersticial Usual (NIU)
No existe evidencia firme de la terapéutica que se tiene que seguir en estos casos. Son pacientes en general graves y pareciera, intuitivamente, que hay que tratarlos con las normas para EPOC (enfermedad pulmonar obstructiva crónica) y para Fibrosis Pulmonar Idiopática (FPI) por separado, aunque es discutible. En estos casos, el grado de obstrucción en la espirometría no serviría como parámetro para decidir la medicación, ya que el mecanismo clásico por el que el enfisema podría generar obstrucción es contrabalanceado por la tracción que ejerce sobre las vías aéreas el componente de fibrosis. El esquema fue indicado en base a intensidad de la sintomatología (disnea por mMRC) y frecuencia de exacerbaciones.
Dr. Penizotto: A mí en particular también me da la impresión que en la TC hay un claro predominio de enfisema. Es más, cuando la vi sospeché inicialmente déficit de α1AT. Se podría repetir el análisis.
Para iniciar tratamiento para el eventual componente de fibrosis, tal como lo plantea el Dr. Douglas Nazareno, en caso de pensar en la combinación, considero que sería necesaria la biopsia para certificar la presencia de NIU que es la única de de este grupo que tienen tratamiento específico. No obstante, no hay bibliografía que avale esta conducta.
Dr. Downey: Insisto en que para mí la TC tiene sólo enfisema. No tiene panalización ni engrosamiento septal. Me llama la atención que tenga un funcional respiratorio totalmente normal.
Dra. Cristina Ortiz: Predomina el enfisema pero también parece tener algunas bronquiectasias por tracción. No veo panalización clara. Tal vez sería útil hacerle cortes sagitales y coronales, a veces se ve mejor la fibrosis. Creo que el tratamiento debe ser intenso porque el paciente está muy sintomático y desatura con la caminata. La espirometría normal sugiere un componente no obstructivo que contrabalancea. ¿Tiene anteriores? En estos casos la espirometría mejora a medida que el paciente empeora con el tiempo, cuando se va agregando el otro componente. Se podrían indicar agonistas beta adrenérgicos de larga duración (LABA) /antimuscarínicos de larga duración (LAMA), quizás con dosis bajas de corticoides inhalatorios (CI) por ser exacerbador. Sería adecuado pedir el resto de los estudios para enfermedades restrictivas para descartar Sìndrome de Sjogren, artritis reumatoidea, esclerodermia, si asumimos que tiene algo no obstructivo.
Dr. Douglas Nazareno: A favor de síndrome CFPE, es un ex fumador importante que tiene una espirometría normal con alteración extensa en la TC de tórax y áreas evidentes y predominantes de enfisema. No me parece necesaria la biopsia porque no derivaría en ninguna modificación terapéutica sustancial. Además, con el grado de destrucción estructural que tiene, es poco probable que se extraiga material que aclare la condición diagnóstica.
Dr. Schonfeld: Veo prácticamente todo enfisema. No sé qué Indice de Masa Corporal (BMI) tiene, pero a este paciente le ofrecería todo lo atinente a tratamiento no farmacológico, empezando por una muy buena rehabilitación respiratoria, nutrición etc. También, a pesar de ese 93% de saturación, quisiera una confirmación gasométrica de PO2 y PCO2 y por último, como controversia preguntaría lo siguiente:
¿Tiene EPOC un paciente con espirometría normal? No veo una fibrosis que “compense”. En segundo lugar ¿Se le da tratamiento con broncodilatadores (BD) a una espirometría sin obstrucción si vemos atrapamiento en volúmenes pulmonares? Todos los estudios con BD y sus efectos se hicieron en pacientes con EPOC por espirometría.
Dr. Douglas Nazareno: Este paciente reside en un pueblo muy pequeño por lo que no puede cumplir adecuadamente con un verdadero plan de rehabilitación, pero tiene indicada caminata y algunos ejercicios «caseros».
Es conocido que hay enfisema sin EPOC, pero sería rarísimo en este caso no encontrar obstrucción con un compromiso estructural tan extenso. Tiene gasometría que muestra hipoxemia, sin llegar a parámetros de insuficiencia respiratoria, sin hipercapnia.
Dr. Schonfeld: Lo que digo es si a un individuo con espirometría normal lo podemos llamar EPOC y si podemos darle tratamiento con broncodilatadores. ¿Los usaríamos para tratar la hiperinsuflación? ¿Para prevenir exacerbaciones? ¿Para mejorar la calidad de vida? Estos pacientes son raros y no hay mucho escrito sobre ello, pero si yo lo siguiera en su razonamiento y pensara que hay suficiente fibrosis para justificar un “contrabalanceo” de tanto enfisema me preguntaría si no habría que darle imunosupresores y evaluar.
Respecto de las medidas no farmacológicas, enseñarle ejercicios para miembros superiores e inferiores y promover que camine no es muy difícil, independientemente del sitio donde viva y eventualmente conseguirle una fuente de oxígeno para que haga ejercicio, si desatura y así mejorar resistencia y disnea al realizarlos.
Dr. Downey: Considero que no está mal tratarlo porque está muy sintomático. Tiene que mejorar con entrenamiento.
Dr. Casas: Yo veo en la TC de tórax un importante enfisema y panalización basal, lo que explicaría la función pulmonar. Creo que esteroides inhalados y Beta 2 adrenérgicos no se justifican. Posiblemente le daría sólo anticolinérgicos y optimizaría el diagnóstico y tratamiento de la enfermedad intersticial asociada.
Dra. Scarinci: Para diagnóstico de FPI por TC en forma resumida, tendría que reunir los siguientes criterios:
– exclusión de otras causas
– patente de neumonía intersticial usual (NIU) en tomografía computada de alta resolución (TCAR) en pacientes sin biopsia pulmonar
– combinaciones específicas de patentes de TCAR y de anatomía patológica en pacientes con biopsia.
En el caso de este paciente en el primer punto consideraría el antecedente laboral (importante exposición: curtiembre y forrajes). No descartaría Neumonitis por Hipersensibilidad (NHS), en esta situación clínica, la forma crónica de la enfermedad. Además, la TC no presenta un patrón típico de NIU; se asemeja más a una patente de NIU posible (bronquiectasias por tracción y cambios reticulares a nivel basal y subpleural) y el resto de las imágenes aéreas me impresionan como enfisema paraseptal y centrolobulillar confluente.
Agregaría forma crónica de NHS en los diagnósticos diferenciales de la probable intersticiopatía.
Dr. Alonso: No me impresiona que tenga ninguna característica tomográfica para FPI. No veo panalización y dudo que existan bronquiectasias por tracción. Tampoco veo engrosamiento septal prominente.
Obviamente existe el enfisema sin obstrucción y por lo tanto no quedan englobados en la definición actual de EPOC de GOLD (Global Initiative for Chronic Obstructive Lung Disease).
No daría la edad, ni la falta de respeto de ángulos constofrénicos, ni la falta de nodulillos, para pensar que algunas de las áreas que vemos seudoquísticas sean expresión de una enfermedad de Langerhans evolucionada.
No daría esteroides inhalados ni LABA. Con ciertas dudas le indicaría LAMA, en caso de comprobar resistencia aumentada o atrapamiento aéreo o para evitar exacerbaciones.
No se puede descartar algún componente de hipersensibilidad por sus antecedentes, aunque tampoco veo vidrio esmerilado o nódulos alveolares. La disnea del paciente no podría explicarse si no fuera por la DLCO francamente disminuida. Debemos pensar en hipertensión pulmonar (HTP). También en HTP fuera de proporción con enfisema. Otras posibilidades serían la hiperinsuflación dinámica (raro sin obstrucción), o causa cardiovascular (isquemia o Insuficiencia Cardíaca (IC) concomitante). También anemia severa (dato que desconozco) o metahemoglobinemia (ver exposición o fármacos que tome).
La existencia de rales velcro evidentemente no quedan explicados en mi deducción, salvo la confusión eventual con IC concomitante como comorbilidad. No me parece, inicialmente, overlap FPI/Enfisema.
Dr. Douglas Nazareno: Sería discutible la indicación de un BD, como el formoterol, en un paciente sin obstrucción, pero lo prescribimos porque era un enfermo muy sintomático. Considero que este paciente pudo tener disnea por varias causas como la HTP, la hipoxemia, desentrenamiento, debilidad muscular respiratoria por sarcopenia, etc.
La combinación con el CI obedeció a que tenía exacerbaciones frecuentes, que eran entre 3 o 4 por año. Tal vez hubiera sido un poco más ortodoxo iniciar con un LAMA, como el Tiotropio, como broncodilatador que reduce la frecuencia de exacerbaciones; tendría menos riesgo de neumonías que los CI, pero en realidad se agregó después porque no se obtuvo mejoría sintomática significativa con el primer esquema.
Este enfermo podría ser candidato a algunas de las nuevas drogas antifibróticas (Pirfenidona o Nintedanib) si consideráramos que tiene FPI, además del enfisema. El análisis de subgrupos del INPULSIS mostró que el Nintendanib estaría indicado en los enfermos que tienen esta “combinación”. La Pirfenidona no fue testeada en estos casos, pero es lógico pensar que puede tener efectos similares.
Dr. Penizotto: Para plantear un eventual tratamiento con drogas para FPI, obviamente que la TAC no alcanza para definir NIU y en ese caso, sin dudas, que la indicación es la biopsia (no para diagnosticar el enfisema). No toda combinación de Enfisema y fibrosis se da con la FPI. Inicialmente en el síndrome de combinación de enfisema y fibrosis se asumió que el componente de fibrosis siempre existe FPI, pero actualmente está bastante bien establecido que puede tratarse de tipo otra intersticiopatía. Puede ser Neumonia Intersticial no específica (NISP), Fibrosis no clasificable.
No obstante, hay publicaciones recientes donde el síndrome de CFPE se lo incluye como una variante “fenotípica” dentro de la FPI.
En definitiva, creo que son pacientes bastante complejos, que hay que estudiarlos a fondo y aun así puede resultar difícil decidir un tratamiento. Además, es una entidad que presenta, a la fecha, muchos interrogantes.
Dr. Barimboim: Excelente debate. Me impresiona que existe franco predominio de enfisema. También llama la atención la espirometría normal. Por supuesto no tiene EPOC por definición.
Dr. Precerutti: Para mí, solo es enfisema. No veo intersticio aumentado ni panalización. Recuerden que para hablar de panalización deben verse imágenes quísticas de por lo menos 3 líneas desde la pleura, si no, lo más probable es que sea enfisema paraseptal y no quistes.
Si tuviera fibrosis, el mecanismo de formación no tiene nada que ver con la FPI, por lo que no debe tratarse con drogas para ella. De hecho, tampoco responde a corticoides o inmunosupresores porque su mecanismo no es inmunológico.
Podría ser útil oxigenoterapia ambulatoria y domiciliaria. Con espirometría normal no daría triple esquema. Quizás solo LAMA “por si acaso”. Indicaría rehabilitación o ejercicios de acuerdo a posibilidades en su medio.
Dr. Carlés: Veo enfisema paraseptal severo con enfermedad intersticial con panal de abejas, situación que, como bien se expuso, correspondería a un overlap, explicando la espirometría.
Dado el antecedente laboral podría considerar una Neumonitis por Hipersensibildad crónica. Lo que llama la atención es la presencia de cavidades en la zona del manto, que sumado al antecedente de tabaquismo, podría hacer pensar en una Histicocitosis por células de Langerhans. Respecto al tratamiento es difícil tratarlo como EPOC que no tiene. Estoy de acuerdo con la importancia de la rehabilitación. Trataría de afinar el diagnóstico del compromiso intersticial.
Dr. Douglas Nazareno: Tal vez lo interesante del caso sea que el enfisema podría estar asociado a una enfermedad fibrótica distinta de la FPI y, de hecho, se está empezando a hablar de “Combinación de enfisema más Enfermedad Difusa del Parénquima Pulmonar con fibrosis significativa”. También se está proponiendo la existencia de dos fenotipos diferentes a partir de las imágenes que serían los que tienen enfisema predominante o los que tienen fibrosis predominante y esto tendría su correlato funcional.
Si bien se cree que el cigarrillo es el común denominador para que se desarrollen estas dos enfermedades, algunas series señalan a los agroquímicos como agentes etiológicos o disparadores y este paciente pudiera haber tenido exposición a ambas cosas porque era trabajador rural. Todavía no están totalmente aclaradas ni la fisiopatogenia ni las medidas terapéuticas que se pueden usar en estos casos complejos y habría mucho por discutir.
Discusión
El efecto destructivo del tabaquismo interactuando con una posible susceptibilidad genética serían el punto inicial para el desarrollo de diversas patologías respiratorias más allá del cáncer de pulmón y la EPOC. La hipótesis de que el humo del tabaco juega algún rol en el desarrollo de enfermedad pulmonar intersticial data de la década de 1960.
A las enfermedades pulmonares difusas clásicamente relacionadas con el tabaquismo como Histiocitosis de Células de Langerhans, Bronquiolitis Respiratoria asociada a Enfermedad Pulmonar Intersticial y Neumonía Intersticial Descamativa, se les suman las entidades que se precipitan o empeoran con el mismo como Neumonía Eosinofílica Aguda y Síndromes de Hemorragia Alveolar (por ejemplo el Síndrome de Goodpasture)1.
Más recientemente el espectro de enfermedades en las que se sospecha la influencia deletérea del tabaquismo se ha ampliado, abarcando a enfermedades pulmonares fibrosantes crónicas como Fibrosis Pulmonar Idiopática, Neumonía Intersticial No Específica, Combinación Fibrosis Pulmonar y Enfisema (CFPE) y Dilatación del Espacio Aéreo con Fibrosis (AEF)2.
Entre estas últimas entidades, la CPFE se ha constituido en un gran desafío diagnóstico por la complejidad del cuadro clínico, las características particulares de los estudios funcionales, la coexistencia de patrones radiológicos difíciles de interpretar, la imposibilidad de llevar a cabo maniobras invasivas de diagnóstico por la severidad del cuadro clínico en muchos casos o aún la dificultad para arribar a un diagnóstico Anátomo Patológico cuando se cuenta con biopsias por la multiplicidad de patrones histológicos que pueden ser inclusive concomitantes3.
La combinación de enfisema y fibrosis pulmonar fue observada y descripta por Auerbach en 19744 y posteriormente, el término CPFE fue propuesto por Cottin et al5.
La prevalencia de la CFPE se desconoce. Cottin et al estiman que abarca entre 5 y 10% de las enfermedades pulmonares intersticiales difusas idiopáticas6. Predomina en el sexo masculino, en general mayores de 65 años y con antecedente de fuerte carga tabáquica (más de 40 paquetes/año). Se ha relacionado con otros posibles disparadores ambientales como productos agroquímicos o exposición laboral (polvo de madera, tungsteno, cadmio, asbesto, etc.)6, 7.
En términos generales, transcurren 2 o más años entre el inicio de los síntomas y el diagnóstico6. El síntoma predominante es la disnea de esfuerzo clase funcional III o IV de la New YorK Heart Association; menos frecuentemente presentan astenia y tos, que en ocasiones puede ser productiva.
Semiológicamente se destacan rales secos tipo “velcro” bibasales en la mayoría de los pacientes y dedos en palillo de tambor en la mitad de los casos5. Más del 25% de los pacientes tienen una historia de enfermedad cardiovascular, coronaria o vascular periférica asociadas con el tabaquismo6.
La hipertensión pulmonar (HTP) es una complicación frecuente y un marcador de mal pronóstico. Se ha comunicado una prevalencia de 47 a 90%, según la serie8. Por valoración ecocardiográfica se considera HTP en estos casos, a valores de presión sistólica en la arteria pulmonar ≥ 45 mmHg8.
Desde el punto de vista funcional, suelen presentar un perfil muy particular con valores espirométricos (FVC, FEV1, FEV1/FVC) normales o con alteraciones leves9. Los pacientes con CFPE suelen tener mayor Capacidad Pulmonar Total (CPT) que aquellos con Fibrosis Pulmonar sin enfisema dado que, hipotéticamente, existiría un contrabalanceo en las alteraciones de las fuerzas elásticas que tiende a mantener los Volúmenes Pulmonares preservados o poco alterados. El compromiso de la DLCO suele ser muy significativo encontrándose este parámetro, por lo general, severamente disminuido9, 10. Dicha reducción puede estar motivada por varios factores, que generalmente se superponen, como la destrucción de tejido pulmonar por enfisema, el engrosamiento de la membrana alveolo-capilar producto de la fibrosis o la HTP y la destrucción del lecho capilar pulmonar como consecuencia tanto de los cambios enfisematosos como fibróticos. Las alteraciones en la DLCO pueden ser, por consiguiente, las únicas manifestaciones funcionales del daño estructural sufrido por el parénquima.
La hipoxemia es un hallazgo frecuente y empeora con el ejercicio, en tanto que la hipercapnia no es común11.
La TACAR, se constituye en un pilar fundamental para el diagnóstico, dado que identifica por un lado la presencia y severidad del enfisema, típicamente predominante en los lóbulos superiores, el cual puede ser paraseptal o centrolobulillar, y por otro, el patrón de la Enfermedad Intersticial Difusa (EID), predominante en los lóbulos inferiores. El patrón más común es el de Neumonía Intersticial Usual con compromiso fundamentalmente basal (o gradiente cefalo-caudal) y subpleural, reticulaciones y panalización con o sin bronquiectasias y bronquioloectasias por tracción. También pueden estar presentes hallazgos sugestivos de otras EID, como por ejemplo, Neumonía Intersticial No Específica con mayor presencia de vidrio esmerilado12, 13.
No existe un tratamiento específico para el síndrome CPFE y las recomendaciones en este sentido no están respaldadas por un alto nivel de evidencia. Por supuesto la cesación tabáquica se impone y la oxigenoterapia está indicada para los que tienen hipoxemia en condiciones basales, aunque no hay evidencia que mejore la mortalidad en estos pacientes.
A pesar de la falta de un patrón obstructivo en la espirometría, una prueba de tratamiento con broncodilatadores estaría justificada en pacientes con alteraciones enfisematosas importantes, pero debe monitorizarse la evolución de los síntomas (score de disnea).
En aquellos pacientes que presenten evidencia de procesos inflamatorios intersticiales en actividad (por ejemplo, vidrio esmerilado) podría estar indicado el tratamiento inmunosupresor13.
El tratamiento con terapia específica para HTP es controvertido14, 15.
Las drogas antifibróticas tendrían un rol promisorio, sobre todo a partir de los resultados del análisis de subgrupos del estudio INPULSIS realizado con Nintendanib.
Conclusión
La consideración del síndrome CPFE debe incluirse entre los diagnósticos diferenciales frente a un paciente que presente severa disnea, hallazgos semiológicos compatibles con EPID y valores funcionales estáticos y dinámicos normales o levemente alterados, sumados a marcada reducción de la DLCO. En estos casos, la morfología de las alteraciones estructurales que aparecen en la TC de tórax de alta resolución es primordial para confirmar el diagnóstico. La prevalencia de HTP es elevada y se relaciona estrechamente con el pronóstico. Persisten aún controversias que incluyen tanto el rol de los fármacos específicos, como broncodilatadores y se abre un interrogante acerca de los agentes antifibróticos, no así con el uso de medicamentos para el manejo de la HTP que no estarían indicados.
La presentación de este caso clínico, ejemplifica la dificultad diagnóstica, la complejidad clínica y la controversia existente en el manejo terapéutico de estos pacientes.
Conflicto de interés: Los autores del trabajo declaran no tener conflictos de intereses relacionados con esta publicación.
Bibliografía
1. Madan R, Matalon S, Vivero M. Spectrum of Smoking-related Lung Diseases. Imaging Review and Update. J Thorac Imaging 2016; 31: 78–91.
2. Walsha S, Nairb A, Desai S. Interstitial lung disease related to smoking: imaging considerations. Curr Opin Pulm Med 2015, 21: 407-416.
3. Wright J, Tazelaar H, Churg A. Fibrosis with emphysema. Histopathology 2011, 58, 517-524.
4. Auerbach O, Garfinkel L, Cuykr Hammond E. Relation of Smoking and Age to Findings in Lung Parenchyma: A Microscopic Study. CHEST, Vol. 65, Nº 1, january, 1974.
5. V. Cottin V, Nunes H, Brillet et al. Groupe d’Etude et de Recherche sur les Maladies ‘‘Orphelines’’ Pulmonaires (GERM‘‘O’’P). Combined pulmonary fibrosis and emphysema: a distinct underrecognised entity. Eur Respir J 2005; 26: 586-593.
6. Cottin V, Brillet P, Nunes H, Cordier J. Syndrome d’emphysème des sommets et fibrose pulmonaire des bases combines. Presse Med. 2007; 36: 936-44.
7. Daniil Z, Koutsokera A, Gourgoulianis K. Combined pulmonary fibrosis and emphysema in patients exposed to agrochemical compounds. Eur Respir J 2006; 27: 434-439.
8. Portillo Carroza K, Roldán Sánchez J, Morera Prat J. Combinación de fibrosis pulmonar y enfisema.Arch Bronconeumol. 2010; 46(12):646-651.
9. Schmidt S, Nambiar A. Pulmonary function measures predict mortality differently in IPF versus combined pulmonary fibrosis and emphysema. Eur Respir J 2011; 38: 176-183.
10. Ryerson C, Hartman T, Elicker B et al. Clinical Features and Outcomes in Combined Pulmonary Fibrosis and Emphysema in Idiopathic Pulmonary. CHEST 2013; 144 (1): 234-240.
11. Arce S, Molinari L, De Vito E. Evolución funcional respiratoria en dos pacientes con enfisema y fibrosis pulmonar. Medicina (Buenos Aires) 2009; 69: 350-352.
12. Jankowich M, Rounds S. Combined Pulmonary Fibrosis and Emphysema Syndrome. A Review. CHEST 2012; 141 (1): 222-231.
13. Cottin V. The impact of emphysema in pulmonary fibrosis. Eur Respir Rev 2013; 22: 128, 153-157.
14. Kitaguchi Y, Fujimoto K, Hanaoka M, Honda T, Hotta J, Hirayama J. Pulmonary function impairment in patients with combined pulmonary fibrosis and emphysema with and without airflow obstruction. International Journal of COPD 2014: 9.
15. Jankowich M, Rounds S. Coexistent COPD and ILD. ERS Monogr 2015; 69: 109-120.