Autor : Carlos H. Bevilacqua, Adrián Gallardo, Adrián Dévoli, Jorge Reilly, Bernardo Schicht, Julián Mosto
Correspondencia : C.H Bevilacqua E-mail: bevilacqua@ramr.org
Presentación de un caso
Se presenta un varón de 61 años, con antecedentes de hiperplasia prostática y tabaquismo, portador de Miastenia Gravis (MG) desde hace varios meses, con diplopía, ptosis palpebral, alteraciones deglutorias y de la fonación. Se detectaron anticuerpos antirreceptor de acetilcolina (AchR-Ab) = 3,9nMol/L, para valores normales menores a 0,2. Estaba en tratamiento con bromuro de piridostigmina 60 mg c/4hs, y era portador de un timoma en estudio.
Ingresa para realización de cirugía programada de resección de timoma. Se intenta videotoracoscopía (acceso derecho) sin éxito por la extensión del tumor, con múltiples adherencias, que incluyen pericárdicas. Por este motivo los cirujanos deciden convertirlo en toracotomía derecha convencional, con resección del timoma y parte del pericardio. Se colocan dos tubos de avenamiento pleural (derecho e izquierdo), por apertura accidental de la pleura izquierda durante una cirugía dificultosa.
Ingresa a UTI en el postoperatorio inmediato, intubado, ventilando con bolsa-reservorio. Se extuba luego de 30 minutos en tubo en T, con buena tolerancia y reinicia piridostigmina (Mestinon®) por vía oral en dosis de 60 mg cada 4 hs.
Al segundo día intercurre con insuficiencia respiratoria secundaria a crisis miasténica que requirió intubación endotraqueal y ventilación mecánica, y evolucionó con shock y necesidad de vasopresores, por menos de 24 horas. Se aumenta en 15 mg cada dosis de piridostigmina.
Se realiza extubación durante el 4° día, posterior a 30 minutos de prueba de ventilación espontánea con buena respuesta. Falla por mal manejo de secreciones y mala mecánica ventilatoria, requiriendo nuevamente ARM.
Una TAC de tórax evidenció derrame pleural bilateral moderado, asociado a colapso pasivo de ambos lóbulos inferiores con áreas de consolidación y broncograma aéreo.
Un “minibal” de ese momento mostró aislamiento significativo de Staphylococcus aureus meticilino sensible. Completó tratamiento antibiótico con piperacilina-tazobactam por presunta neumonía aspirativa.
Al sexto día se inicia tratamiento con plasmaféresis diarias (5 sesiones total), con buena respuesta, logrando mejoría de los parámetros espirométricos, descendiéndose la dosis total de piridostigmina (45 mg cada 4 hs).
Evoluciona con debilidad generalizada progresiva, por lo que se aumenta la dosis de piridostigmina y se asocian corticoides sistémicos (prednisona 50 mg/día) con buena respuesta.
Puede ser extubado a los 15 días de su ingreso, con apoyo de VNI, que luego mantuvo en forma intermitente, predominantemente nocturna, para facilitar el sueño.
Evoluciona hemodinámicamente estable, afebril, y con buen ritmo diurético.
A 30 días de su ingreso es dado de alta.
Discusión clínica
Kinesiología. Lic. Adrián Gallardo: nos encontramos frente a un paciente con una enfermedad neuromuscular que afecta directamente todos sus músculos, incluido el diafragma y los músculos accesorios de la respiración, y que se encuentra en asistencia respiratoria mecánica (ARM) por su enfermedad de base, con una marcada desventaja mecánica como consecuencia de derrame pleural y los tubos de avenamiento. No disponemos de valores espirométricos previos. Debiéramos intentar alcanzar un valor de capacidad vital cercano a los 30-35ml/kg, y conociendo que valores inferiores a 15ml/Kg nos obligan a mantener ARM. La PIMax (presión inspiratoria máxima) y presión espiratoria máxima (PEMax) también deben ser medidas para conocer la evolución de la enfermedad. Sabemos que la posibilidad que tienen estos pacientes para eliminar secreciones bronquiales por medio de tos es limitada y debemos intentar ayudarlos con distintas maniobras, como air-stacking, respiración glosofaríngea y tos asistida.
Durante el destete debiéramos plantearnos la opción de utilizar ventilación no invasiva (VNI). Existe evidencia que sustenta su empleo en pacientes con enfermedades neuromusculares, ya que ayuda a evitar infecciones, así como la necesidad de sedación y analgesia, y lesiones de la vía aérea superior.
El seguimiento de los valores de PIMax y PEMax y la espirometría ayudan en el ajuste de las dosis o el tratamiento general. La movilidad activa de los cuatro miembros, conjuntamente con la sedestación temprana al borde de la cama, equilibrio y propiocepción, también sirven a la recuperación motora.
Clínica médica. Dr. Adrián Dévoli: La MG es una enfermedad autoinmune caracterizada por la presencia de anticuerpos que atacan al receptor de acetilcolina (AchR-Ab) en la membrana postsináptica. Por ello su signo-sintomatología es predominantemente motora, por la afectación de músculos esquelético voluntarios, e inervados por pares craneales.
Uno de los desafíos que afrontamos es el diagnóstico debido a lo inespecífico de sus síntomas, desde ptosis palpebral hasta parálisis diafragmática. No obstante, sigue siendo eminentemente clínico y la confirmación se apoya en la detección de AchR-Ab (90% de los casos). Las infecciones, estrés, trauma físico y algunos fármacos pueden ser factores precipitantes. Hay que tener presente que el título de estos anticuerpos no se correlaciona con la severidad de la enfermedad ni con su pronóstico.
El timoma se encuentra en un 10-15% de los miasténicos, por lo que una TAC de tórax está indicada en estos pacientes. Así mismo, casi un 60% de los portadores de un timoma tienen miastenia como manifestación paraneoplásica. Esto explica la indicación de timectomía en todos los pacientes con MG.
Cirugía torácica. Dr. Jorge Reilly: Nosotros comenzamos la intervención intentando un abordaje toracoscópico derecho, pero rápidamente advertimos que por el tamaño del tumor, y especialmente por sus fuertes adherencias a tejidos vecinos, debíamos transformarla en una toracotomía derecha convencional. La exéresis fue dificultosa por las fuertes adherencias al pericardio, pero se hizo sin mayores complicaciones. Se dejaron dos tubos de drenajes en ambos espacios pleurales.
Terapia intensiva. Dr. Carlos Bevilacqua: El diagnóstico de esta enfermedad es fundamentalmente clínico, con la aparición de pérdida de fuerzas muscular generalizada, pero más notable en músculos inervados por pares craneanos.
Cuando solicitamos un electromiograma, este nos suele mostrar una imagen característica de pérdida progresiva de voltaje de las respuestas musculares con estimulaciones sucesivas.
Las pruebas farmacológicas con inhibidores de la colinesterasa ayudan a despejar dudas. Desde hace unos diez años no se consigue en nuestro medio cloruro de edrofonio (Tensilon ®), de modo que empleamos la inyección de 1mg de neostigmona (Prostigmin ®). La inyección debe provocar la mejoría total o casi total de todos los síntomas en un plazo de 15 minutos. Una mejoría solo parcial o pobre nos debe orientar hacia otros diagnósticos menos frecuentes, tales como síndromes miasteniformes paraneoplásicos o enfermedad de Eaton-Lambert, u otras miopatías. Esta “prueba de Prostigmin” también nos ayudará a regular las dosis de anticolinesterásicos administrados por vía oral, que serán administradas cada 4 horas, habida cuenta de que su vida media así lo requiere. En todo caso es posible “saltear” la dosis de las 04:00hs para no interrumpir el sueño, y así considerar el reposo de grupos musculares durante ese lapso.

Algunos “tips” acerca de la administración de anticolinesterásicos: cuando decidimos cambios de dosis, en virtud del estado del paciente y de las respuestas al Mestinon® (comprimidos de 60mg ranurados por cuartos), debemos hacerlo con pequeños cambios de dosis, y solo en algunas tomas. Si procedemos con más “vehemencia” podemos pasar de una crisis miasténica, que efectivamente requiere un incremento en la dosis, a una crisis colinérgica, sin advertir cuál es la dosis correcta. En crisis colinérgica, los pacientes suelen mostrar efectos muscarínicos de los anticolinesterásicos, como sialorrea o dolores abdominales y diarrea, o podemos ver algunos de los efectos nicotínicos de la droga, siendo las fasciculaciones musculares los más notables. Por estos efectos muscarínicos habituales con la droga, es preciso con frecuencia indicar algún atropínico para paliar sus efectos, acompañando cada dosis del anticolinesterásico. Muchos pacientes después de la timectomía muestran mejorías notables y en ocasiones dejan de necesitar medicación alguna. Este es el motivo por el cual se intenta siempre la timectomía. Nosotros tenemos buena experiencia con la plasmaféresis en estos pacientes, en casos de crisis graves, con poca respuesta al tratamiento convencional. Usualmente después de la segunda o tercera sesión comenzamos a percibir alguna mejoría. El caso de los corticoesteroides es más enigmático: sabemos que podemos esperar resultados positivos de su administración a largo plazo, pero frecuentemente se produce primero un empeoramiento. Esto no ocurrió en nuestro paciente, pero es preciso estar preparado, por la eventualidad de que el paciente requiera asistencia ventilatoria.
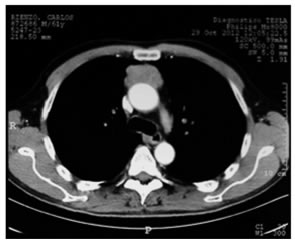
Diagnóstico por imágenes. Dr. Bernardo Schicht: La TAC de tórax (fig. 1) permite observar en el mediastino anterior una formación sólida, con amplio contacto con la aorta ascendente y con el tronco de la arteria pulmonar. Con la administración de contraste refuerza en forma homogénea y moderada. El diámetro en el plano axial anteroposterior es de 2,8 x 6 cm. No se observan adenomegalias en las cadenas linfáticas mediastínicas evaluadas.
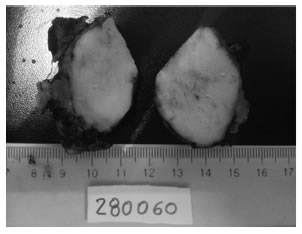
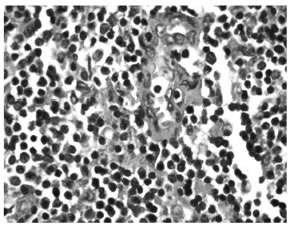
Anatomía patológica. Dr. Julián Mosto: El examen macroscópico de la pieza (fig. 2) se presentaba como una formación nodular de 8,5 x 6,5 x 2,5 cm con una superficie externa lobulada, pardo grisácea con áreas congestivas. Al corte se observa tejido compacto de aspecto polinodular pardo claro surcado por tractos blanquecinos que se adentran desde la capsula a su interior. En el estudio microscópico (fig. 3) se observó un tumor con gran componente de linfocitos sin aspecto neoplásico e islotes de células epiteliales con aisladas células epiteliales diseminadas por el tejido. Estos hallazgos histopatológicos son vinculables a un timoma tipo B1. Los márgenes de resección contactan con la lesión tumoral.
Conclusión
Dr. Carlos Bevilacqua: La timectomía es aconsejable en casi todos los pacientes, ya que de su realización es esperable un cierto grado de mejoría, que en algunos pacientes llega a la posibilidad de no requerir más tratamiento con anticolinesterásicos, y en otros, disminuir la dosis u obtener mejores resultados clínicos con dosis menores. Esto es menos probable en los pacientes portadores de tumores de naturaleza maligna, aunque en ellos la timectomía también se justifica en razón de su tratamiento oncológico.
En el caso de nuestro paciente, sabemos que se inició tratamiento con radioterapia torácica, ya que la resección no alcanzó zona libre de tumor en toda su extensión.